症例11
2000年1月14日午前10時15分、呼吸困難と意識障害を主訴に出動要請。5分後現場到着。傷病者は45歳男性で、自室の布団の上で意識消失状態で仰臥しており、下顎呼吸が認められた。全身状態不良、るいそう著明。JCS 300, 血圧60(触診)脈拍数40。SpO2測定不能。直ちに酸素リザーバー付きのバッグマスクによる補助換気を開始した。
既往歴としては、1999年1月に胃ガンの手術を受けており、その1ヶ月後腸閉塞にて再開腹手術施行。7月には皮下腫瘤を自覚し、ガンの転移巣と診断されている。12月からは呼吸困難がたびたび出現するようになったため投薬と自宅療養を行っていた。
補助換気開始直後に妻から、傷病者が蘇生拒否を常々言っていたこと、家族としては1分でも長い時間生きていて欲しいのとの話があった。救急車搬入前に呼吸停止、妻に確認を取った後にスミウエイWBによる気道確保と静脈確保を行った。心電図は心静止であり、心マッサージを施行しながら病院到着となった。
救急室にてエピネフリン投与・カウンターショックにて洞調律を得た。呼吸再開はなかったため気管内挿管による人工呼吸とした。病院搬入14時間に心停止となり死亡診断された。
Q1
病態は
Q2
傷病者本人が望まない蘇生行為を行ったことの是非
A1
ガンの末期であること、呼吸困難をたびたび訴えていたことから、肺転移や癌性胸膜炎などが考えられる。いずれにせよ予後は全くの不良である。
A2
妻は夫の危篤に対して救急車を呼び1分でも長い生存を希望している。救急隊員はできる限りのことをするべきと考える。
解説
1DNR
蘇生不適応(Do Not Resuscitate, DNR)は1970年にアメリカで発達してきた概念で、当時ICUの発達により快復の見込めない患者が人工呼吸器で生きながらえている現状に対して提出されたものである。
日本救急医学会救命救急法検討委員会による定義は以下の通りである。「DNRとは,尊厳死の概念に相通じるものであり,癌の末期,老衰,救命の可能性がない患者などで,本人または家族の希望で心肺蘇生法(CPR)を行わないことをいう。これに基づいて医師が指示する場合をDNR指示(do not resuscitate order)という」
欧米では患者の自己決定権やインフォームド・コンセントが確立しており、その延長上でDNRは受け入れやすい概念であった。それに対して日本ではガンの告知もまだ完全には行われておらず、その延長であるDNRもまだまだ浸透しているとは言い難い。ただ、予後不良の病気に対しては医師の方から家族に「最期はどうされますか」と聞くことは多い。これには、家族に医療の限界を教え覚悟を促す意味もある。
救急現場でもDNRが議論されることがある。「プレホスピタル外傷学」では一節も設けて外傷患者とDNRを解説している。しかし、本事例のような家族が蘇生を希望した場合には患者本人の意思を差し置いてでも蘇生行為を行うべきであろう。救急現場において救急業務実施基準のなかでは「隊員は,傷病者が明らかに死亡している場合または医師が死亡していると判断した場合は,これを搬送しないものとする」と規定している。ところが、死亡の診断は医師にしか行えず、家族が蘇生を希望すれば蘇生行為を行わなければならない。数ある事例の中には、救急車を要請した家族が蘇生行為を望んでいないという矛盾した場合もあるので、家族の判断にゆだねる必要もあると考えられる。
2 医学的考察
患者は1998年10月に背部重苦間を自覚し、近医にて対症的な治療を受けたが軽減せず、12月には上腹部痛・嘔気・食欲低下が出現したため胃内視鏡検査を受けた。胃の幽門部に潰瘍があり、組織検査にて悪性リンパ腫と診断された。1999年1月に胃の亜全摘術。手術標本の検索では胃外リンパ節にも転移が認められた。
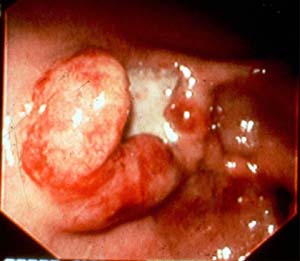
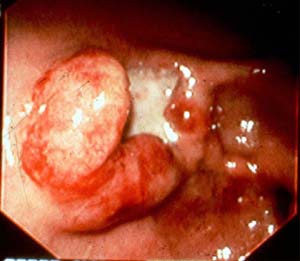 図1
図1
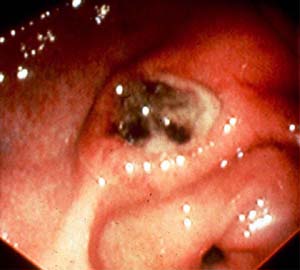 図2
図2
図1、2は胃内視鏡検査による潰瘍の写真である。潰瘍は大きく2カ所にあった。もともとあった粘膜は消失、潰瘍の表面には汚い膜が付いており、これは死んだ悪性細胞と血の固まりが一塊となったものである。潰瘍の周辺には堤があるが、これも途中で途切れており悪性腫瘍の特徴を表している。
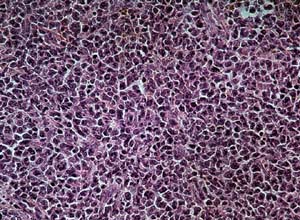 図3
図3
図3は内視鏡検査の時に取られた組織の顕微鏡写真である。本来なら結合組織があるべきところに、このような丸い、しかし大きさがまちまちの細胞ばかりある。これが悪性細胞で、検査の結果B細胞(免疫グロブリンを作り出すリンパ球)と分かった。
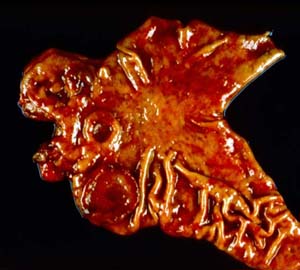 図4
図4
図4は手術にて摘出された胃である。向かって左側に内視鏡で見られたのと同じ潰瘍が見られる。」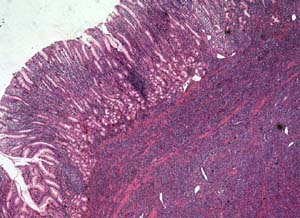 図5
図5
図5は摘出した胃から潰瘍部分を切り取って顕微鏡で見た写真である。図の上にはブラシ状のひだ(粘膜)がみられ、この部分にはまだ正常の構造が保たれているが、ブラシの根本(粘膜下層)から下の部分(固有筋層)には本来あるべき筋肉などは全くなくなっており、全て悪性リンパ球で占められている。
術後経過中に癒着性腸閉塞にて再開腹を受けている。再開腹後に肝機能が急激に悪化、薬剤性肝機能障害として治療を受けた。7月になり右乳房にしこりを自覚、その後前胸壁、腋窩などにもしこりが出たため検査したところ悪性リンパ腫の再燃と診断された。8月に化学療法を行い皮膚のしこりが消えたため一時退院。11月になり肝機能低下、12月には発熱、咳が見られ肺炎と診断された。
胃の悪性リンパ腫はもともと胃にあるリンパ節(正確にはリンパ濾胞)がガン化したものであり、化学療法の効果は十分に期待できる。本症例では術後に肝機能障害を起こしており、そのため化学療法開始が遅れてしまった。このことが早期の全身転移をもたらした可能性がある。
2000年1月になり発熱、前胸部の皮下出血が出現した。1月14日明け方には起座呼吸、10時には喀血のあと呼吸困難となり意識消失したため妻が救急車を要請したものである。患者本人は蘇生拒否を訴えていたが、家族の意向を受け入れ蘇生処置を行い心拍再開を得た。
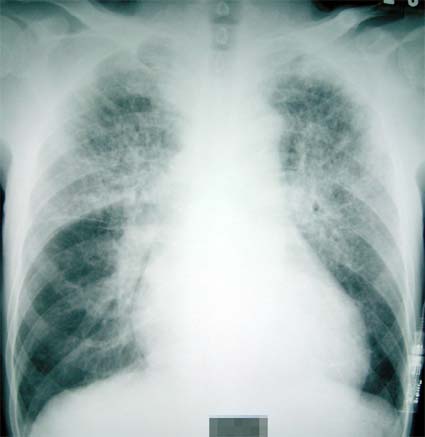
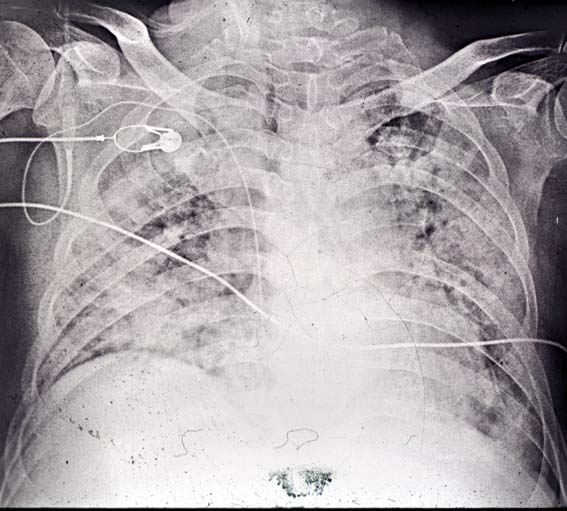 図6
図6
入院後の胸部レントゲン写真を図6に示す。
肺はスリガラス状陰影を呈し、有効換気がほとんどないことが推測された。
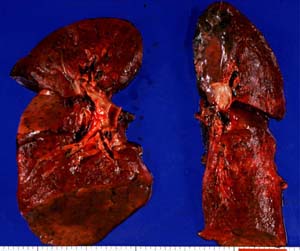 図7
図7
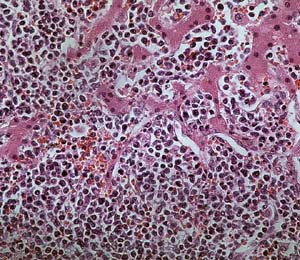 図8
図8
14時間後に死亡し、病理解剖を行った。そのうち両肺の摘出標本を図7に示す。肺の重さは左850g、右1150gと標準の2倍であり、空気があるべきところに空気がなくなっていることを示している。顕微鏡での肺の観察(図8)では悪性リンパ細胞が充満しており、正常の肺の構造はもはや見られない。転移巣はほかに肝臓、脾臟、骨髄、腎臓、心臓、胆嚢に認められた。
おわりに
本症例は救急医学が扱う範疇ではない。しかし、医療全体から見れば悪性消耗性疾患の方が一般的であること、救急医学に偏らない知識も救急に携わる上で必要と考え提示した。なお、本症例で提起された蘇生拒否については月刊消防2002年8月号にて考察している。
コメント