手技88:救急隊員を目指す初任科生へ
第四回
観察手技あれこれ
 今月の先輩プロフィール
今月の先輩プロフィール
今野 祐樹(こんの ひろき)
33歳
富良野地区消防組合富良野消防署南富良野支署
北海道上川郡和寒町出身
平成5年消防士拝命
趣味はギター、ブートキャンプ
 「救急隊員を目指す初任科生へ〜ベテラン救急隊員が伝承したい経験と知識」
「救急隊員を目指す初任科生へ〜ベテラン救急隊員が伝承したい経験と知識」
シリーズ構成
亀山洋児(猿払)
はじめに
第3回では資器材について説明しました。第4回では観察手技あれこれということで説明していきます。
救急現場における観察は、傷病者の状態を把握することが主な目的であり、十分な観察によってある程度、重症度や緊急度の判断が可能です。短時間に上手く病状を聞き出す方法として4W+1Hがあります。{What(どのような症状)、Where(どの部位に)、When(いつから)、Why(なぜ起きたのか)、How(どのようにすれば症状は変わるか)}。他にも視覚、聴覚、嗅覚、触覚による情報収集と器具を使用しての情報収集があり、いずれも重要です。
観察手技にはいろいろありますが、救急隊員に特に必要と思われるものを写真等も使いながら説明していきます。
| 1.意識状態の観察 | |
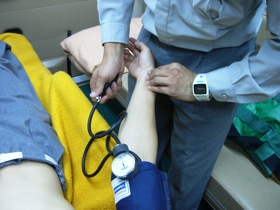
 図1 図1意識状態の観察は呼びかけから |
関係者からの状況聴取、受傷機転の把握、安全確保等からなる状況評価後に、はじめて傷病者に接触するわけですが、まず最初に行うべき観察が意識状態の観察です。 まずは、呼びかけをします(図1)。そこで反応があり、しゃべる事ができれば、気道も開通しており、受け答えもしっかりしていれば、JCS*1 1桁と判断します。 |
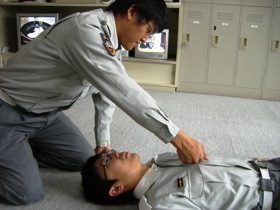 図2 図2痛み刺激。前胸部をゲンコツで擦る、爪を挟む、アゴ横を押すなどの方法がある |
呼びかけで反応がない場合は胸骨上や爪に痛み刺激を与えて反応があるか確認します(図2)。開眼するかしないかでJCS2桁か3桁に分かれますが、この辺のレベルから何らかの気道トラブルがともなってくる可能性があるので、気道確保や吸引等の準備が必要になってきます。 |
 図3 図3筆談も重要なオプション |
時には傷病者が聾唖者である可能性もあるので、筆談を行うなどの機転を利かせなければならないこともあります(図3)。 JCS2桁や3桁では、適切な応答が返ってきません。傷病者の表情から痛みの部位などを感じ取ることも必要です。
以前、路上で急に倒れた傷病者の事案に出動したときのことです。現場到着時、傷病者は「ウーウー」いっている状態でした。痛み刺激に対して開眼はしないのでJCS3桁、気道、呼吸、循環にそれほど問題はないと判断しましたが、意識の状態からまずは直近の診療所に搬送しました。医師が救急車に乗り込んで観察するとなんと下顎呼吸に。急いで酸素マスクを外してBVM換気を開始、総頸動脈*2でも脈拍が触れずCPR開始。そのまま医師が気管挿管、薬剤投与し隣市の2次病院に搬送した事があります。ちょうど自分は救急救命士になりたてのころで、まさかCPAにはならないだろうという安易な考えがあり、慌てた事を覚えています。さっきまでウーウーいってたのに、ほんの数分の間にここまで容態変化することがあるということを身をもって知りました。継続観察により意識レベルをはじめとするABC*3の変化を見逃すことなく、急変時にすぐ対応できる準備も必要ということです。 また、頭部外傷では受傷時に意識消失があったのに、救急隊が到着したら意識清明だったということがあります。このような場合、軽い脳震盪*4だろうと安心してしまいますが、実は後に血腫*5が増大して再び意識が消失し、重大な病態を引き起こしていることがあります。受傷時からの経過を関係者などから聞くことができれば、おおよそ推測は可能なこともあるということを覚えておいてほしいと思います。 |
| 2.バイタルサインの観察 | |
| 1) 呼吸の観察 | |
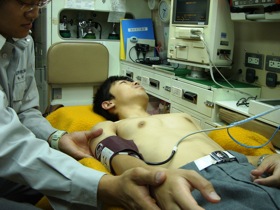
 図4 図4呼吸の観察は「視て・聞いて・感じて」 |
呼吸の観察は「視て・聞いて・感じて」(図4) |
 図5 図5聞こえない時には胸の上がりを見る |
普段、自分が救急車内で行っていることですが、呼吸回数を調べるときに、振動で揺れる車内では見て・聞いて・感じての体勢をとるのが難しい場面もあり、サイレン音で聞こえないこともあるので傷病者の横から胸郭の動きや腹部の動きを見て呼吸回数を判断することもあります(図5)。 |
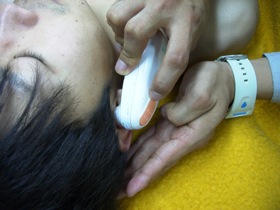
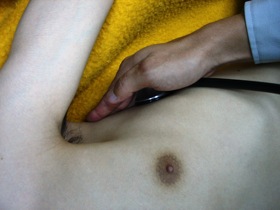 図6 図6聴診器を使っての呼吸音の観察 |
また、聴診器による呼吸音の観察(図6)ですが、救急隊に一番求められているのは外傷等による呼吸音の左右差や減弱の有無だと思います。ただ、現場や搬送前の車内では聴診も容易なことが多いのですが、搬送中の車内となると容易なことではありません。この辺は経験を重ねていくほかないでしょう。ちなみに自分は未だに難しく感じています。 |
| 2) 脈拍の観察 | |
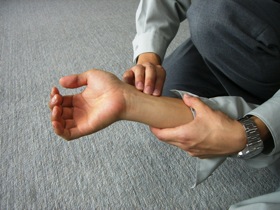 図7 図7脈を触れる時には指三本を使う |
通常、成人の場合は橈骨動脈上、小児の場合は上腕動脈上で観察者の3指(示指・中指・環指)をおいて触れます(図7)。指の先で触れるのではなく、指腹で触れるのが正しい方法です。脈が細く弱いときには観察者自身の脈を誤ってとらえることがあるので、母指による触診は避けた方がよいです。また、あまり強く押しつけない方が触知しやすいと思います。この方法によって脈拍の有無、速さ、強さ、回数等を観察します。 |
 図8 図8大腿動脈は足の付け根にある
図9 |
橈骨動脈で触知されないときは大腿動脈*6(図8)、総頸動脈(図9)等を観察します。 脈拍数についてはSpO2のプローブにより測定することもできますが、実測と併用することが望ましいと思います。
以前、意識がないという通報で出動したときのことです。呼吸や脈拍の有無も不明・・・この時も救急救命士になりたてのころで、ドキドキしながら資器材一式を持ち込んで傷病者に接触しました。JCS300、やばい・・・呼吸あり、総頸で脈あり。結果は低血糖発作*7による意識障害でした。搬送先の診療所でブトウ糖注射による目覚ましい意識の回復を見て驚きました。この事案では、もちろんCPAを予想していたわけですが、新米救命士ということもあり傷病者の総頸動脈を触れたときは正直ホッとしたのを覚えています。 総頸動脈は喉仏からそーっと下(首の横)に指を下ろしていくとわかりやすいです。 |
| 3) 体温測定 | |
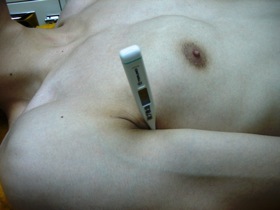 図10 図10腋下温度測定
図11
図12
図13 |
実際の救急現場では電子体温計による腋窩温測定(図10)、また最近では鼓膜体温計による鼓膜音測定(図11)が一般的です。 高体温は、感染症、運動や痙攣の後、日射病でみられ、低体温は寒冷時、ショックなどでみられます。高体温の場合は冷却処置が必要であり、氷嚢、アイスパック等による総頸動脈、腋窩動脈*8、大腿動脈の冷却(図12)や熱中症の場合はエアコンにより車内温度を下げたりします。低体温の場合は保温が必要になります。
保温といえば、毛布による保温が一般的ですが、ただ上に掛けるだけではなく、身体の下にも敷いて放熱に対する保温にも努める必要があります(図13)。あとはアルミシートの活用も効果的であり、たまにどっちだかわからなくなることがりますが、銀が内側の場合保温効果、金が内側の場合冷却効果があります。よく雨や雪の現場で経験する事ですが、傷病者の衣服が濡れている事があります。そのような場合、衣服が濡れた状態で保温しても効果がないばかりか、体温が奪われるので衣服を脱がせてから保温する必要があります。 以前、バイクによる単独事故で出動したときのことです。その日は雨降りで、現場は30分近く離れた場所。傷病者である女性は先着隊である消防車内で到着を待っていましたが、衣服は濡れている状態でした。保温を実施するため、衣服を脱ぐことを求めましたが、ウインドブレーカー上下は脱いだものの、水が浸透しているにもかかわらず中の服を脱ぐことは拒否しました。拒否されれば、いた仕方のないことなのですが、この時ばかりは女性の隊員が一人いれば・・・と思いました。しかし、田舎の消防には到底無理な話ですね。 |
| 4) 血圧測定 | |
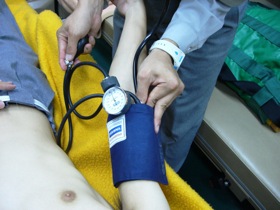 図14 図14聴診法による血圧測定
図15
図16
リンク
|
救急現場ではアネロイド型血圧計や自動血圧計が使用されています。 自分の場合は現場や状況によって使い分けるようにしています。
まず、アネロイド型血圧計ですが、聴診法(図14)を行う場合、騒がしい場所では、コロトコフ音が聞こえない場合があります。また、血圧測定をすることによる現場滞在時間の延長は避けたいので、測定は1回で終わらせたいところです。現場で1度失敗したからといって、2度も3度も測ってる暇はないと思います。がゆえに自分の場合は変なプレッシャーがかかることがあります。そんな中、現場では早くマンシェットを巻いて聴診器のヘッドの位置を決めて、マンシェットをふくらませ、空気を抜いていきますが、実際にコロトコフ音がよくわからなかったことがあったり、コロトコフ音がいつまでも聞こえていて、どこが最低血圧なのかわからなかったこともあります。やはり、そんな不安を解消するためにも日頃の訓練が必要なのです。 あと、上腕動脈上にある聴診器のヘッドはマンシェットに挟めた場合でも、最後まで手を離さず押さえていることによって、上腕動脈上からヘッドがずれることなく測定することができます(図15)。 ついで自動血圧計ですが、アネロイド型血圧計とは対照的に騒がしい場所でも関係なしに測定することができます。ただ、測定に時間がかかることと、振動に弱いということがあります。使用するのは主に救急車内なので、測定時間がかかることに問題はないとして、測定中に振動を受けないように腕を保持するなどの工夫が必要になります(図17)。手首用の自動血圧計がありますが、上腕で測定したときとの誤差が結構あるように思えるので、自分はほとんど使ったことがありません。 覚えていて欲しい知識としてはマンシェットは幅が広すぎたり、きつすぎたりすると測定値が低く出ることと、逆に幅が狭すぎたり、ゆるすぎたりすると測定値が高く出るということです。 |
| 5)血圧を測定できない状況 | |
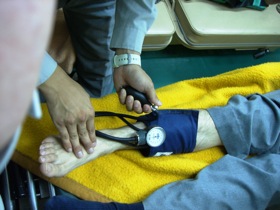 図18 図18足でも血圧は測れる |
血圧測定は腕に限ったことではありません。腕が損傷していたりして測定できないときは、足でだって測定できるのです(図18)。ただ、足の方が腕よりも測定値が10-20mmHg高く出ます。 また、外傷現場でロード&ゴー*9症例に出くわしたならば、初期評価、全身観察を実施後、直ちにバックボードに固定して搬送を開始しなければなりません。とても現場で血圧を測定している暇などないのです。血圧測定もしないまま、まずは病院に第1報を入れなくてはならないのですが、ここで病院側から血圧は?と問われることがあるかもしれません。そのときは、初期評価で観察した脈拍をもとに答えればいいのです。橈骨動脈で触れていれば80mmHg以上、大腿動脈だったら70mmHg以上、総頸動脈だったら60mmHg以上はあります。
ショック症状が進行すれば、最初は橈骨で触れていたのに途中で総頸でしか触れなくなったとか、CPAになることが十分に考えられます。血液は重要ではない場所には行かなくなり、最後は人間で最も重要な臓器である脳に血液を送るのです。だから総頸動脈しか触れなくなった時は緊急事態であり、いかに早く手術の受けられるような医療機関に搬送できるかが勝負になってきますが、自分の住んでいる地域は幸いドクターヘリのエリアになっています。血圧が低下し始める前にドクターによる処置が受けられれば、予後*10は違ってくると思います。これからも迷わず、ヘリ要請したいと思います。 血圧の左右差を測定することも非常に重要なポイントであり、左右差がある場合には急性大動脈解離*11などの重大な病変であることがあります。 つい先日のことですが、レストランで急に倒れたということで出動したところ、偶然にも地元診療所の先生が食べに来ていて現場にいました。先生の診察によると、原因は睡眠不足による疲れではないかのことでした。バイタルが安定していたら不搬送でいいといわれたのでが、救命バックを現場に持っていったものの、血圧計が入っていませんでした。あわてて200メートルくらいある駐車場まで走って救急車からハーハーいいながら血圧計を取ってきました。今更ですが、みなさんも血圧計は現場に忘れないようにしましょう。 |
| 3.神経学的所見の観察 | |
| 1)高次脳機能 | |
| 救急要請される現場としては、急に言葉が出なくなっただとか、記憶がなくなっただとか、計算ができなくなっただとか急に様子がおかしくなったものがほとんどです。 昨日までは普通だったのに今日になって様子が変わったとすれば、脳になんらかの原因があるのではないかと予測することができます。あと、整理しておきたい用語として失語症と構語(構音)障害ってどっちがどっちなのかというところです。
例えば、急に倒れた傷病者がいるとします。観察すると、なんだかうまくしゃることができない様子です。ここで本人や関係者からの情報が重要になってくるのですが、情報によると急にうまくしゃべれなくなったとのことです。この場合は脳になんらかの原因があって言語障害になった失語症と考えます。これとは対照的で、発語に関する筋肉などが原因でおこる言語障害を構語(構音)障害といいますが、急に起こる方が失語症と考えていていいと思います。 |
|
| 2)脳神経症状(瞳孔・眼球運動) | |
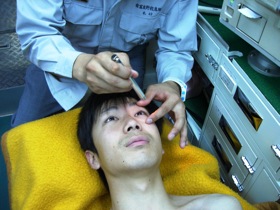 図19 図19対光反射 |
瞳孔は、一般的に脳幹の機能を反映しているといわれています。正常なら直径が2-3mmの正円で左右同じ大きさであり、明るい光に対して縮小します。光を当てなくても瞳孔の大きさが縮小していたり、散大している場合、左右差がある場合、瞳孔の位置に異常がある場合は重大な脳病変があると考えられます。 CPAで瞳孔散大というのは、テキストによく載っていますが、実際の救急現場で観察すると、やはり瞳孔散大(散瞳)を認めます。これは脳の機能が著しく障害されていることを意味するものです。逆に瞳孔縮小(縮瞳)は脳幹の橋という部分の出血によるものが有名でピンホールと呼ばれてます。
また、瞳孔異常は脳病変が存在しなくても起こるものであり、アルコール中毒や一酸化炭素中毒では散瞳、有機リン*12中毒では縮瞳するというのが有名です。実際に有機リン系の農薬で自損を図った現場に出動したことがありますが、傷病者の瞳孔を観察するとやはり縮瞳していました。 あと、対光反応(図19)ですが、脳病変に関係なく白内障の傷病者では反応が鈍かったり、なかったりする場合があることを救急現場で経験することによって知ることができました。 |
| 3)麻痺(感覚・運動) | |
 図20 図20日頃から訓練に励もう |
麻痺とは、脳、脊髄、四肢の神経に異常があるために、四肢を動かすことができなくなった状態をいいます。麻痺は大きく分けて感覚麻痺と運動麻痺に分かれます。 よく救急現場で経験するのは脳出血や脳梗塞による片麻痺や高エネルギー事故での脊髄損傷による麻痺です。脳出血や脳梗塞による片麻痺の特徴として、脳の病変とは反対側に麻痺がおきるということです。脊髄損傷による麻痺では、損傷を受けた脊髄の高さによって、麻痺の程度が変わってきます。特に脊髄損傷ではそれ以上、病態を悪化させないためにもバックボードなどによる全脊柱固定がすごく大切になってきます。自分も地味にJPTECに関わってますが、プレホスピタルによる不十分な固定のために病態を悪化させるのことのないように、職場で訓練(図20)に励んでほしいと思います。 |
 図21 図21上肢のドロッピングテスト
図22 |
運動麻痺を観察する方法は手や足が動かせるか傷病者に尋ねる方法のほか、受傷機転から脊髄損傷が疑われない傷病者には次の方法があります。
・ドロッピングテスト b)下肢(図22) |
| 5) 髄膜刺激症状 | |
 図23 図23項部硬直の検査。 |
髄膜の炎症やクモ膜下出血などにより出現する刺激症状をいい次のようなものがあります。・項部硬直(図23) 傷病者の枕をとり、観察者の手を傷病者の項部に当てて頭部を持ち上げ、前屈*13させるようにして抵抗を調べます。異常がある場合は頸部が伸展し、下顎が前胸部につきません。 ただ、発症初期には認められないことも多いです。 よく救急現場で経験するのはクモ膜下出血の傷病者です。クモ膜下出血では必ずといっていいほど、頭痛や嘔吐などの前兆が数日前からあり、バットで殴られたような頭痛が起こったときには、かなり進行した状態といえます。手術のできる病院に早期に搬送するしかないのですが、傷病者が前兆を感じているときに、病院に行ってくれていればといつも思っています。 |
| 5.局所所見の観察 | |
| 1)頭部・顔面の観察 | |
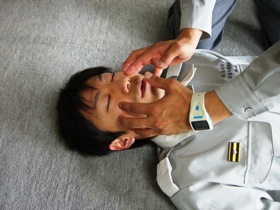 図24 図24顔面の観察。上下のアゴに骨折がないか調べている |
頭皮の裂傷は視診によって容易に診断がつけられますが、大事なことは頭蓋骨骨折の存在と出血の程度を知ることです。 頭蓋底骨折では特徴的な症状を呈することが多く、ブラックアイ(パンダ目)や鼻孔からの髄液漏は前頭蓋底骨折*14をバトル徴候や耳からの髄液漏は中頭蓋底骨折で認められることが多いです。ブラックアイは両眼にみられるもので、片眼の場合は眼周囲の骨折や打撲などを疑います。また、骨折があると触診により脳実質を押しつぶす恐れがあるので、愛護的に行います。
交通事故などの現場では、フロントガラスによる損傷などで、頭皮のみの損傷なのに派手に出血していることがよくあります。 |
| 2) 頸部の観察 | |
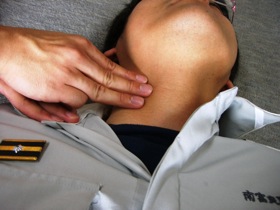
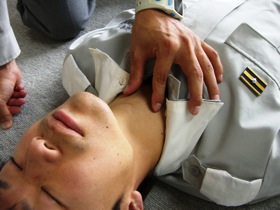 図25 図25頸部の観察。気管が横にずれていないか調べている |
頸部は胸部の窓といわれており、頸部の異常所見から、胸腔内の異常をうかがい知ることができます。外傷現場で頸部の観察といえば、気管の偏位、外頸静脈*15の怒張、皮下気腫*16、後頸部の圧痛です。後頸部圧痛の確認は触診操作により脊髄を押しつぶす恐れがあるので愛護的に行います。また、圧痛がないからといって脊髄損傷を否定するものはなにもないので、圧痛があるときと同じように固定にも配慮する必要があります。 |
| 3) 胸部の観察 | |
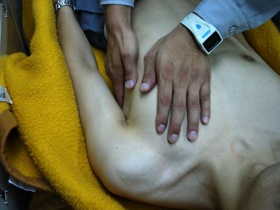 図26 図26胸部の観察。皮下気腫と痛みを調べている |
緊急的なものとして、内因性では締め付けられるような胸痛が特徴の心筋梗塞や移動性の背部痛が特徴の急性大動脈解離。外因性では肺挫傷*17、緊張性気胸*18、開放性気胸*19、フレイルチェスト*20、心タンポナーデ*21などが上げられます。 よく救急現場で経験するのが心筋梗塞です。激し胸痛に加え、冷汗がすごく、服がベタベタになっていたり、梗塞の部位にもよりますが、典型例であるST上昇がみられます。このような傷病者ではVFやVT*22などの致死的不整脈に移行する可能性があるので、AEDを準備するなど、注意が必要です。外因性の病態にも半周固定や3辺テーピングなど、それ以上悪化させないような処置があるので、覚えておく必要があります。
先日、交通外傷で出動したときのことです。乗用車の横転事故で、現着時、傷病者は現場から少し離れたところにある駐車場に座っていました。自力で脱出したとのことでしたが、念のためバックボード固定をして搬送しました。全身観察では、背部の肩甲骨付近の痛みを訴えており、受傷時、少しの間、呼吸が苦しかったが、今は特に苦しくないとのことでした。SpO2は低くないし、聴診でも異常ないし、単なる打撲かな?と考えていたら、後日診断結果が肺挫傷となっていてびっくりしました。でも、受傷時の呼吸苦と肩甲骨付近の痛みがあったということから、今となればなるほどと思いますが、その時は考えつきませんでした。 |
| 4)腹部の観察 | |
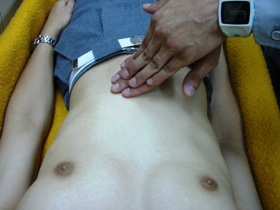 図27 図27腹部の観察。押して痛いか調べている。 |
救急現場では腹腔内*23出血や腹膜炎*24、腸閉塞*25、女性では妊娠による腹痛を考えればいいと思います。 圧痛や筋性防御*26、ブルンベルグ徴候*27などがあれば腹膜炎の存在が考えられます。また、膨隆がある場合は腹腔内に出血が広がっていることが考えられます。刃物などが刺さって腹腔内出血を起こした場合、腸管が脱出することがあります。そのような場合は乾燥などを防ぐためにラップで覆う処置が必要であり、腸管は決して腹腔内に戻してはいけません。
よく救急現場で遭遇するのが、腸閉塞の傷病者です。以前にも既往があったり、排便が数日なかったりした場合に多くみられます。サイレン音で腸閉塞特有の金属音を聞くことは難しいですが、以前、院内の実習で聞いたことがあります。本当にキーンキーンと聞こえました。 |
| 5)四肢・骨盤の観察 | |
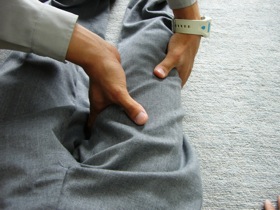 図28 図28骨折を調べている
図29 |
四肢に骨折や脱臼がある時は、その部位に一致して変形、腫脹を認めます。 触診で動揺、圧痛、轢音*28を確認していきます(図28)。
骨盤は両手を骨盤翼に当て、1度だけ内方に圧迫します(図29)。 また、四肢の骨折では末梢神経損傷の可能性を念頭におく必要があります。 橈骨神経麻痺では下垂手、尺骨神経麻痺では鷲手、正中神経麻痺では猿手となります。 急性動脈閉塞が四肢に起こると蒼白(paleness)、疼痛(pain)、脈拍触知不能(pulselessness)、知覚異常(paresthesia)、運動麻痺(paralysis)の5Psを認めることが多く、緊急手術の適応になることから重要な観察といえます。 以前、ツーリング中のバイクの転倒事故の現場に出動したときのことです。全身観察で骨盤に圧痛がある傷病者でした。十分な固定をするためにも分厚い革パンを切って固定したかったところですが、結構高価なものらしく、かたくなに拒否されたのを覚えています。 |
まとめ
今回は自分が経験したことや自分が知っておくべきだと思う知識を自分なりの視点で書きました。ここに書いたものはほんの一部にすぎず、観察手技には、まだまだいろいろなものがあります。ですから、これを足がかりにしっかりテキスト等で勉強して知識を詰め込んで下さい。経験する前に知識を詰め込むことは非常に大切なことであり、知識に基づいた経験ができれば、傷病者にとってプラスになることは間違いないと思います。あと、観察するにあたって、傷病者への説明と同意を常に心がけて下さい。接遇の部分でも触れたと思いますが、「友達か?」といわれないように言葉遣いには十分気を付ける必要があります。今の時代、訴訟問題にもなりかねないのです。
最後になりますが、少し前にこんな経験をしました。病院へ搬送中、傷病者の方に「救急隊員にこんなに親切にしてもらえるなんて。十年以上前にも乗ったことがあるが、ずいぶん変わったもんだ」といわれたのです。確かに十年前と今・・・救急隊員には○○回分の1回でも傷病者にとっては決して忘れることのできない1回になるのです。観察手技を身に付け、素早く正確な観察を行なう事は重要ですが、それと同じ位思いやりのある声掛けも大切なんだと感じました。
 用語解説
用語解説
木村亨
富良野地区消防組合富良野消防署南富良野支署
*1JCS:じぇいしいえす。Japan Coma Scale (じゃぱん(日本)・こうま(昏睡)・すけえる(物差し))の略。意識レベルを、目を開けているか、開けていないか、で評価する方法である。大きく分けて(I)刺激しなくても目を開けている、(II)刺激を加えると目を開ける、(III)刺激を加えても目を開けないの3段階に分けて意識レベルを判断する。細かくは、各群をさらに3段階に分ける。意識清明は0とするので、10段階で意識レベルを評価することになる。
*2総頸動脈:そうけいどうみゃく。頭部と頚部を栄養する動脈で、右総頸動脈は腕頭動脈から、左総頸動脈は大動脈弓から起こる。気管と甲状腺との外側を上行し、甲状軟骨上縁の高さで内頸動脈と外頸動脈とに分かれる。
*3ABC:えいびいしい。Airway(気道),Breathing(呼吸),Circulation(循環)の頭文字をとってABCという。心肺蘇生術の基本。
*4脳震盪:のうしんとう。頭部への急激な衝撃(外力)によって、頭蓋骨内で脳が急激に揺れ、その衝撃でおこる脳細胞の損傷で、一時的な神経(運動・感覚)損傷を伴う。損傷の度合いに関わらず、1度目の脳震盪から短期間に2度目の脳震盪が起これば「セカンドインパクトシンドローム」といってかなり重篤な状態になることも知られている。
*5血腫:けっしゅ。出血した血液が1か所に相当量たまり、固まっているものをいう。
*6大腿動脈:だいたいどうみゃく。ヒトの鼠蹊部から膝上部までを走行する動脈血管部位の解剖学的名称をいう。
*7低血糖発作:ていけっとうほっさ。血液の中のブドウ糖の濃度が低下して現れる症状。初期からアドレナリンが大量放出されることに伴い交感神経刺激症状が現れる。例としては、大量の冷や汗、動悸、手のふるえ(振戦)、そして「死ぬかもしれない」という恐怖感などがある。さらに進むと意識が混濁し、末期には死亡する。
*8腋窩動脈:えきかどうみゃく。腋窩動脈は鎖骨下動脈の続きで、第1肋骨の下縁から大胸筋の下縁までの動脈を指す。
*9ロード&ゴー:ろうどあんどごう。Load=重い荷物を背負う、評価する。Go=行く。JPTECの定義によると「生命に直結する観察・評価・処置を迅速に行い、適切な搬送手段で、適切な時間内において、要救助者(傷病者)に決定的な治療(手術)を受けさせ、救命する一連の活動」とされる。
*10予後:よご。病気で予想させる結果のこと。よい、わるいと形容される。結果が出たあとは転帰(てんき)という。l
*11大動脈解離:だいどうみゃくかいり。なんらかのきっかけによって、3層構造を作っている大動脈のうち真ん中の層の膜(中膜)に血流が入り込んでしまい、層構造が別々に剥がれていく(解離してしまう)病気。大動脈瘤の一種として分類されることがあり、別名を解離性大動脈瘤という。
*12有機リン:ゆうきりん。リン(P)に酸素(O)とフッ素(F)または硫黄(S)とベンゼン環(有機物)が結合したもをいう。神経毒があり、殺虫剤の主成分。サリンも仲間である。
*13前屈:ぜんくつ。前に曲げること。また、前の方に曲がっていること。
*14前頭蓋底骨折:ぜんずがいていこっせつ。前頭蓋底とは鞍結節・前床突起部のことで、形態により線状骨折と陥没骨折に分類される。さらに、硬膜損傷の有無により開放骨折と非開放骨折に分類される。この部分の骨折はブラックアイ(パンダ目)と髄液が鼻水のように滴ることが特徴。
*15外頸静脈:がいけいじょうみゃく。外頚静脈は気管から約1.5cm外方で、胸骨舌骨筋と胸鎖乳突筋の間を走行してる静脈。
*16皮下気腫:ひかきしゅ。皮下組織内に空気がたまった状態。空気の侵入経路としては、皮膚の損傷による外部からの侵入、損傷された壁側胸膜(へきそくきょうまく)を通しての胸腔内空気(気胸(ききょう))の侵入、気管・気管支損傷や食道損傷などに伴う縦隔からの侵入がある。
*17肺挫傷:はいざしょう。胸部が何かにぶつかったり押されたりすることにより肺が裂けたりすりつぶされたりすること。鈍的(どんてき)外傷のなかで最も発生頻度が高いもの。肺組織に鈍的外力が直接作用し、または急激な肺胞(はいほう)内圧の上昇により、肺胞や毛細血管が断裂して引き起こされる。
*18緊張性気胸:きんちょうせいききょう。定義は「閉塞性ショック(循環障害)を伴った気胸」である。緊張性気胸は、胸膜腔に空気が入る部分の周囲にある組織が、一方向性の弁として働き、空気は中には入れますが外には出られなくなると、胸膜腔内の圧力が非常に高くなるため、肺は完全につぶれ、胸腔内にある心臓など他の器官は胸部の反対側に押しこまれる。この結果血圧低下が起こる。
*19開放性気胸:かいほうせいききょう。胸壁に大きな欠損があると、呼吸のたびに空気が胸壁欠損部から出入りし、肺は虚脱して有効な換気が障害され、低酸素血症や高二酸化炭素血症に陥る。この状態を開放性気胸という。
*20フレイルチェスト:ふれいるちぇすと。Flail chest.。多発肋骨骨折のうち、連続する3本以上の肋骨がおのおの2箇所以上で骨折した場合や、胸骨(きょうこつ)骨折に両側肋軟骨(ろくなんこつ)骨折を伴う場合には、この部分が胸郭全体との連続性を断たれて、正常の呼吸運動と逆の動き、すなわち吸気時に陥没して呼気(こき)時に突出するという奇異(きい)呼吸を示すようになる。これをフレイルチェストと呼ぶ。
*21心タンポナーデ:しんたんぽなーで。Cardiac tampnade。タンポナーデとは何かを詰めること。生理用タンポンのタンボンと同じ。何らかの原因による心嚢液貯留により、心嚢腔内圧が著明に上昇した結果、特に右心系の拡張期充満が著明に制限された状態。
*22VFやVT:ぶいえふやぶいてぃ。「第5回心電図波形、これだけは覚えよう11個の波形」で詳しくふれるのでそちらを参照のこと。
*23腹腔内:ふくくうない。簡単にいうとおなかの中のこと。(腹腔)とは、胸下方の腹部内臓を含み、上方が横隔膜、後方が腰椎、側方と前方は腹筋、下方は骨盤までで仕切られている空間をいう。
*24腹膜炎:ふくまくえん。腹膜に細菌感染や物理的・化学的刺激によって炎症が起こるものをいう。
*25腸閉塞:ちょうへいそく。腸管の内容物が通過障害を起こした状態をいう。
*26筋性防御:きんせいぼうぎょ。腹膜炎がある場合、腹を押すと患者は反射的に腹筋に力を入れて腹を守ろうとする。このことを筋性防御という。
*27ブルンベルグ徴候:ぶんべるぐちょうこう。Blunberg’s sign。腹部を圧迫した手を急に離すことで周囲に痛みが響く所見のことをいい、腹膜炎にみられる所見である。
*28轢音:れきおん。ごりごりといった物と物がすれる荒い音を指す。
OPSホーム>基本手技目次>手技89:ベテラン救急隊員が伝承したい経験と知識(4)観察手技あれこれ
07.11.2/7:38 PM







コメント