症例
54歳男性
元来健康。温泉に入浴し上がったところで急に気分が悪くなった。友人たちは初めのぼせ粥あたりだろうと持って脱衣所に寝かして様子を見ていたがだんだん体が黒くなってためフロントを通じて119番通報。9分後に現着。ロビーに寝かされていた。意識はJCS-100、表情は苦悶状。チアノーゼ著明。血圧80程度。脈拍数は120程度。救急車に搬入直後のSpO2 80 %。15Lリザーバーマスク酸素投与でSpO2 88%.心電図上は洞性頻脈。救急センターに到着する前に呼吸状態がほぼ停止したため沿道の医院に搬入した。
Q1:観察の要点は
Q2:考えられる病態は
A1:典型的な内因性CPA症例である。観察の基本、意識ABCに注意を集中する。この症例では初めはJCS-100だったが次第に悪化しJCS-300まで低下した。救急車搬入直後は気道は自力で確保されていたものの、意識低下に並行して舌根沈下し呼吸数も低下したためバックバルブマスクで補助呼吸を行った。救命士が同乗しており救命センターとのホットラインも確保されていたが、救命センターまでは20分以上かかることと今まさに呼吸停止しようという状態のため、知り合いの医師のいる医院に搬入したものである。
A2:心電図が正常なことから心疾患は考えづらい。詳細は解説で述べる。
解説
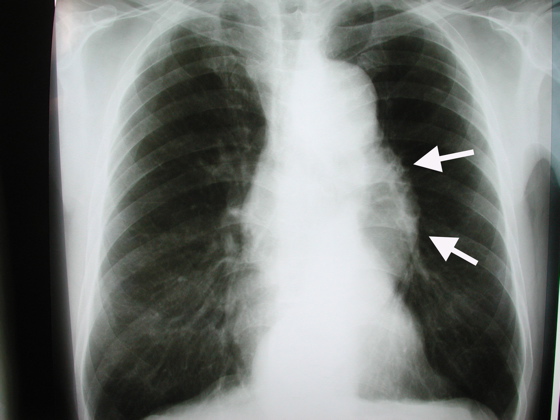
医院に搬入時呼吸数は10回/分のあえぎ呼吸。血液ガスの値はpH 7.11, pCO2 60mmHg, PaO2 40mmHg, たまたま救急室ですぐレントゲン写真が撮れたのでそれを供覧する(図1)。撮影後ただちに気管挿管。気管内吸引にて黄色透明、一部泡沫状の痰が大量に吸引できた。この時点で血圧70/34。循環作動薬投与にて血圧を100mmHgまで上昇させた時点で救命センターへ転院搬送した。
救命センターでも血液ガスの回復は時間がかかり、結局挿管期間は7日間に及んだ。救命センターでの入院中に心エコーや頭部CTなど一連の検査を行ったものの、今回のエピソードの原因となるような重大な疾患は発見されなかった。
なぜ突然肺水腫になったか。不整脈などの心疾患かアナフィラキシーなどのアレルギー疾患を考えるが原因は不明である。脳疾患でも起きるし覚醒剤などの薬物でも起こることが知られている。またウイルス感染症でもこのような突然の肺水腫で発症するものがあるが、抗体価などは測っていないためその検索も不明である。
救命センター搬送途中に近くの医院に飛び込んだことは正解であった。気道確保はチューブ類で可能だが、肺水腫のような大量な痰を吸引するには気管挿管以外では不可能である。心停止前に治療を開始できたことも救命に繋がったと思われる。
図1
医院搬入直後の胸部レントゲン写真。症状の重篤さに比べて肺の肺水腫陰影(バタフライ像)は大したことない。なぜだろう。
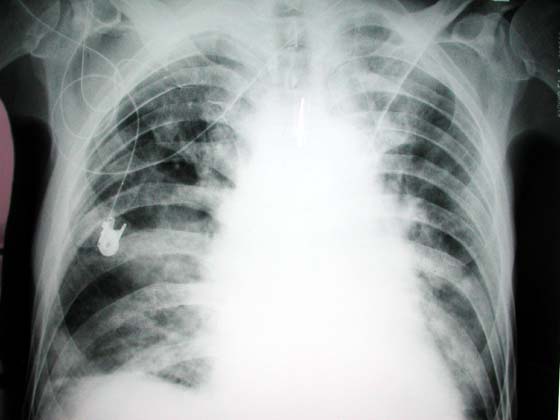
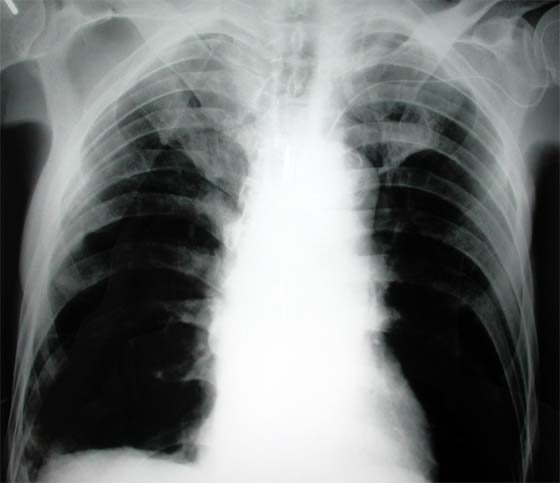
図2
救命センターでの、気管挿管チューブを抜管した後の胸部レントゲン写真。肺野には異常はない。

コメント