手技55:心肺蘇生「国際ガイドライン2005」速報(AHA + ILCOR)
OPSホーム>基本手技目次>手技55:心肺蘇生「国際ガイドライン2005」速報(AHA + ILCOR)
手技55:心肺蘇生「国際ガイドライン2005」速報(AHA + ILCOR)
手技
速報+日本版 アルゴリズム 気道確保と人工呼吸 心臓マッサージと除細動 小児・乳児 応急処置 訓練・口頭指導・一般への普及
最新救急事情
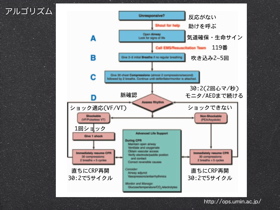
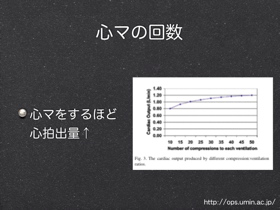
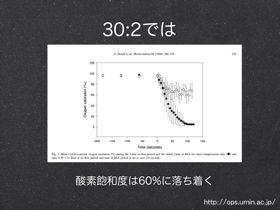
心マ:呼吸=30:2 現場についたらまずCPR 心マなくして蘇生なし 変わる救命講習 新しい応急処置 日本版救急蘇生ガイドライン
「手だけのCPR Hands-only CPR」発表(2008-4-26 sat)
 AHAでは心マのみの蘇生を正式にアナウンスしました。
AHAでは心マのみの蘇生を正式にアナウンスしました。
以下Circulation 2008:117;2162-7からの引用
——————-
成人が突然虚脱したらバイスタンダーは訓練を受けていてもいなくても最小の時間で119番通報をし、質の高い胸骨圧迫を開始する。圧迫は胸の真ん中を強く速く、中断を最小限に実施する。
- 訓練を受けていないバイスタンダーなら「手だけのCPR」を行うべきだ(Class IIa:すべきである)。
- 訓練を受けたバイスタンダーなら胸骨圧迫中断を最小限に初回息吹き込み(rescue breathing)をした後30:2を開始する(Class IIa)か「手だけのCPR」を行う(class IIa)。
- 以前に訓練は受けたことはあるが人工呼吸や質の高い胸骨圧迫を行える自信のないバイスタンダーは「手だけのCPR」を行う(Class IIa)。
「手だけのCPR」も30:2もAEDが来て放電できるようになるまで続ける
——————
原文を読んだ印象では、「手だけのCPR」が第一選択で、30:2は手技に自信がある限られた人のもののようです。
詳しくは2008年6月1日発行の「月刊消防6月号」をご覧下さい(今原稿書いています)
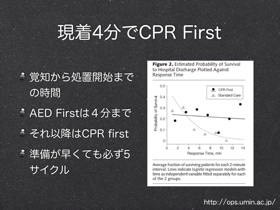
日本版ガイドライン発表(2006-6-22 thu)
- 日本版救急蘇生ガイドラインを表にしたものです
- 全国消防長会 第1回救急業務高度化推進検討会(各消防本部救急担当者配布資料2006-6-16事務連絡)より
- まだ変更の可能性があるそうです
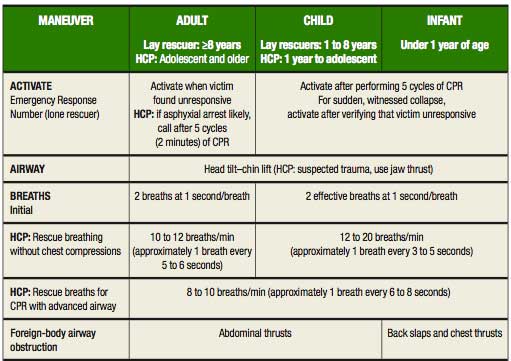
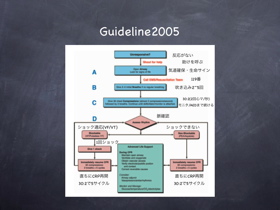
GL2000GL2005意識確認タッチ&トーク変更なし助けを呼ぶ119・AEDの手配変更なし気道確保(A)頭部後屈・あご先挙上
外傷:下顎挙上全て頭部後屈・あご先挙上呼吸(B)確認見て、聞いて、感じて、(10秒以内)変更なし初回吹き込みレスキューブリージング2秒の吹き込みで2回原則的に必要なし。(可能な場合は、1秒の吹き込みで2回)循環(C)確認循環のサインの確認なし※HCPは総頸動脈で呼吸確認と同時に確認循環:人口呼吸15対230対2AED初回は連続3回初回は1回その後、CPR(5サイクル約2分)波形確認
救急隊・病院向け
成人
(思春期以上(年齢:15歳超が目安)小児
1歳から15歳程度まで
乳児
1歳未満
●GL2000:成人(8歳以上)小児(1歳~8歳未満)乳児(1歳未満)新生児(28日未満)
●変更点:年齢区分が非日常的に蘇生を行う者との区分が違う。
目撃の有無呼吸原性心停止が疑われる場合突然卒倒主に心原性心停止
(目撃あり)
呼吸原性心停止が疑われる又は原因不明の場合
突然卒倒主に心原性心停止
(目撃あり)
呼吸原性心停止が疑われる又は原因不明の場合
●GL2000:機転による区分はなし。
●変更点:心肺機能停止にいたった機転が分類された。
反応の有無肩を(かるく)たたいたり、大声で呼びかけて、何らかの応答や目的のある仕草がなければ「反応なし」とみなす。反応がなければその場で大声を叫んで、周囲の注意を喚起する。●gl2000と比較し反応の評価として分かり易い表現となっている。通報
緊急連絡先
(救助者1人の場合)
CPRを5サイクル(2分間)後に通報
※反応無し→助けを呼ぶ→CPR→通報・AED
助けを呼んで直ちに通報
※反応無し→助けを呼ぶ→通報・AED→CPA
CPRを5サイクル(2分)後に通報
※反応無し→助けを呼ぶ→CPR→通報・AED
助けを呼んで直ちに通報
※反応無し→助けを呼ぶ→通報・AED→CPA
CPRを5サイクル(2分)後に通報
※反応無し→助けを呼ぶ→CPR→通報・AED
●GL2000:機転による処置等の違いはない。
●変更点:心肺機能停止にいたった機転により処置等の手順に違いがある。
気道確保頭部後屈・あご先挙上(外傷の場合は下顎挙上法で気道確保)●GL2000:同様(GL2000は、一般市民でも外傷で頚椎損傷が疑われるときは、下顎挙上を指導していた。2005では、日常的に蘇生をする者のみが下顎挙上法を実施)呼吸の確認見て聞いて感じて観察(呼吸の有無を10秒以内で観察)正常な呼吸かどうかを確認する
●呼吸と脈拍の確認に10秒以上かけてはならない。(反応がなくかつ呼吸がなければ呼吸停止である可能性が高い。)
●心停止直後のには、死戦期呼吸(いわゆる喘ぎ呼吸)が認められることがある。死戦期呼吸は呼吸がないものとして取り扱う。
●呼吸確認と同時に脈拍の確認
●正常な呼吸がなければ、脈拍が確実に触知できる場合を除いてCPRを開始する。
●GL2000:同様人工呼吸●一回あたり約1秒かけて胸の上がりが見える程度の量(送気量:6~7ml/㎏)を2回吹き込む。
人工呼吸を行う際には、感染防護具を使用すべきである。可能な場合にはできるだけ高濃度の酸素で人工呼吸を行うこと。
●1回あたり1秒間で有効な呼吸を2回実施
●無呼吸か喘ぎ呼吸をときどきする程度であった場合は、気道を確保して有効な人工呼吸を2回行う。人工呼吸が有効でない場合は頭の位置を変えて再気道確保をして、人工呼吸を実施。(このために胸骨圧迫の開始が遅れてはならない。)
●呼気吹込み人工呼吸を行う場合は、乳児では口対口鼻法を、小児では口対口法が適している。
●小児(乳児も含む)の場合には、人工呼吸から蘇生開始をすることが望ましいため、心停止の可能性があれば直ちに人工呼吸を開始できる準備を整える。
●呼吸数10回/分以下の除呼吸も呼吸停止(無呼吸)と同様に対応すべき。
●GL2000:2秒間の吹き込みで2回
●変更点:1秒間の吹き込みで2回
心停止の確認●反応がない場合には、呼吸と脈拍を同時に確認する。呼吸がく、頚動脈が確実に触知できなければCPRが必要である。
●脈拍の確認に自信がもてない救助者は、呼吸確認に専念し、反応と呼吸がないことを根拠に CPRを開始する。
●脈拍の確認は頚動脈で行う。
●反応と正常な呼吸がなければ心停止の可能性が高い。充分な速さの脈が確実に触知できる場合を除いてはCPRが必要である。●呼吸の観察と脈拍の確認は同時に行う。
●10秒以内に拍動のあることを確信できない場合は、心停止として判断して直ちにCPRを開始する。
●脈拍の確認は頚動脈か大腿動脈で行う。
●充分な酸素投与と人工呼吸にもかかわらず心拍数が60/min以下でかつ循環が悪い(顔面蒼白、チアノーゼ等)場合は胸骨圧迫が必要である。
●内容は同左であるが、脈拍の触知部位は、上腕動脈で行う。●GL2000:循環のサイン(正常な呼吸、咳き込み、体動)の確認●変更点:循環のサインはなくなり、脈拍は呼吸の確認時に並行して行う。
胸骨圧迫
(開始の手順)
●心停止と判断した場合は人工呼吸を2回試みる。引き続き胸骨圧迫を30回と人工呼吸2回の組み合わせを速やかに開始
●ただし人工呼吸が実施困難な場合は胸骨圧迫の開始を優先し、人工呼吸は実施が可能になり次第(人工呼吸用の資器材が到着するなど)始める。
●胸骨圧迫の前に2回の人工呼吸を行う。
●小児(乳児を含む)の場合は、人工呼吸から開始することが望ましく、心停止の可能性が察知されれば直ちに人工呼吸が開始できる準備を整える。
●GL2000:循環のサインがなければ胸骨圧迫を開始(成人(15:2)小児、乳児(5:1)新生児(3:1))
●変更点:心停止の場合直ちに胸骨圧迫をする。ただし、可能であれば2回人工呼吸をしてCPRでもよい
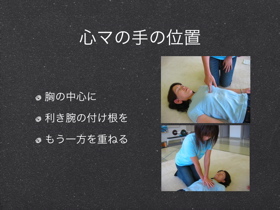
胸骨圧迫の位置●胸骨圧迫では、胸骨の下半分である。(剣状突起は圧迫しない。)
●胸骨圧迫位置の目安は「胸の真ん中」または「乳頭と乳頭を結ぶ(想像上の)線の胸骨上」を目安とする。
●必ずしも衣服を脱がせて確認する必要はない。
乳頭間線上の直ぐ下●GL2000:位置は同様
●変更点:GL2000は圧迫部位の確認は切痕から1指上の胸骨上として指導したが、乳頭間を結ぶ線上の胸骨上とされ、簡単な確認法となった。
圧迫の方法●腕2本:一方の掌の付根に他の手をそえる●腕2本:一方の掌の付根に他の手をそえる
●腕1本:一方の掌の付け根で
●救助者1人:指2本
●救助者2人:胸郭包み込み両母指圧迫法
●GL2000同様圧迫の注意点※圧迫の強さ(深さ)が不充分になりやすいので(特に疲労時には注意)圧迫を解除する時掌が胸から離れたり浮き上がったりしないように注意し、胸が元の位置に戻るようにすることが重要である。圧迫の程度圧迫の強さ(深さ)4~5cm胸の厚みの1/3程度●GL2000:成人:3.5~5センチ
●変更点:成人4~5センチ
圧迫の早さ約100回/分●GL2000:成人100回、小児100回、乳児少なくとも100回、新生児120回/分
●前年令:100回/分
圧迫・換気比30:2
(1人法及び2人法)
●胸骨圧迫の回数は連続30回を目標とする。ただし必ずしも正確に30回である必要はない。
●胸骨圧迫の交代:交代要員がいる場合には胸骨圧迫の担当を5サイクル(2分)おきに交代することが望ましい。交代は5秒以内に済ませるべきである。
●人呼吸のタイミングを音声で案内する器具やCPR手順の音声ガイド(AED)などは、BLS/CPRを円滑に進めるための補助として優れていると思われる。
1人法→30:2
2人法→15:2
●専門家以外が新生児の心肺停止に対応する際には、必ずしも3:1である必要はない。一般小児と同じく、2人蘇生時は15:2、1人蘇生時は30:2としても良い。
●交代要員が入れば胸骨圧迫を約2分(10サイクル)おきに5秒以内で交替することが望ましい。
●新生児については分娩室とNICUでは、3:1を原則としているが、その他の場所では一般小児と同じく救助者が2人の場合は15:2、救助者が1人の場合は30:2を原則とする。救急救命士が自宅分娩、救急車内で新生児へのCPRは一般小児と同様のCPRでよい。
●GL2000:成人:15:2、小児:5:1、乳児:5:1、新生児:3:1
●変更点:全年令30:2となり小児乳児の場合で2人いる場合は、15:2
胸骨圧迫の評価胸骨圧迫の効果は、圧迫の深さや早さで評価すべきであり、頚動脈の拍動を用いるべきでない●GL2000:総頸動脈の拍動で評価
●変更点:胸骨の圧迫の効果は圧迫の深さや早さで評価すべきであり拍動で評価はしない
前胸部叩打法●モニター下で発生した目撃のある心室細動と無脈性心室頻拍は直ちに除細動の使用ができない場合は、即座に1回だけの前胸部叩打を行ってもよい
(拳で約20cmの高さから振り下ろし胸骨の下半分を鋭く叩く。
(記載なし)●GL2000:盛り込みなし
●変更点:前胸部叩打法を盛り込み
AED●除細動の適応があれば電気ショックを1回行い、ショック後は観察なしで直ちに胸骨圧迫を再開する。
●ショック後は2分(または5サイクル)のCPR後に除細動器で再度心電図を解析する。
●以後は必要に応じてショック(1回)→CPR→心電図解析をくりかえす。
※ただし院内CPAで持続的にモニタリングされている症例に関しては、医師の判断で連続的なショックを行ってもよい。
●初回エネルギー量は、
※二相性AEDはメーカー推奨量
※単相性AEDは、200Jとしそれ以降は、最大量は360Jとする
●成人電極を使用
小児用電極装置は不可
●救急通報から救急隊の現場到着までに4~5分以上要した症例で初期心電図が心室細動であった場合には、良質なCPRを2分間行った後に除細動を試みることが望ましい。
●1歳以上8歳未満の小児に対しては、小児用パッドを用いるべきである。(ただし、2006年4月時点において薬事法上の承認を受けた小児用パッドは1種類である。)
●小児用パッドがないなどやむを得ない場合には成人用パッドで代用する。(ただし、AEDの一部機種にあっては、小児心電図波形の解析精度が検証されていない機種がある。)
●小児でのAED使用のタイミングは原則として、2分間のCPR後にAEDを装着する。(ただし、突然の卒倒が目撃された場合はAEDが到着次第とする。)
●1歳未満の乳児には推奨されない。●GL2000:3回連続の除細動後循環のサインを確認●変更点:1回の除細動後は胸骨圧迫から開始してCPRを5サイクル(2分)を行いリズムチェック
AEDの電極●AEDの電極パッドは、右上前胸部(鎖骨下)と左下側胸部(左乳頭部外側下方)に貼付する。
●電極パッドは貼る場所に医療用の埋め込み器具がある場合にはパッドを少なくとも2~3cm以上離して貼る。
●電極パッドは経皮的な薬剤パッチ(ニトログリセリン、ニコチン、鎮痛剤、ホルモン剤、降圧剤など)や湿布薬などの上に直接貼るべきではない。貼付場所の薬剤パッチ等は取り去り、貼ってあった部位をふき取った後電、極パッドを貼り付ける。
●傷病者の身体が濡れている場合には胸の水分をふき取って電極パッドが濡れた部位に接触しないように貼り付ける。
●胸毛が多い傷病者では、電気抵抗が高くなることがある。
●AEDは傷病者が雪や氷の上に倒れている時も使うことができる。殆どの場合胸から衣服を取り外す以外に胸に対する特別の処置は必要ない。
●極めてまれであるが重症者管理をするCCU等酸素が豊富な環境において除細動で発火することがあるので注意を有する。
●除細動に伴うスパークによって火災が発生する可能性がある。パドル、パッドの配置やあて方に注意して、スパークの発生を抑えるとともに除細動時に高濃度の酸素が傷病者近くに流れないように配慮が必要である。
●GL2005:同様胸骨圧迫なし、人工呼吸(呼吸なし、脈あり)●およそ10回/分
(正常な呼吸がなく脈拍が確実に触知できれば人工呼吸(およそ10回/分)のみを実施する。およそ2分毎とに確実な脈拍が触知できることを(およそ10秒以内で)確認する。
●12~20回/毎分(ほぼ3~5秒に1回)
(およそ2分後とに確実な脈拍が触知できることを(およそ10秒以内で)確認する。
●GL2000:一般市民向けにもあり
●変更点:一般市民向けは削除された。
非同期CPA
(デバイスを使用した気道確保)
●気管挿管がなされた場合は胸骨圧迫を中断せず人工呼吸と胸骨圧迫を非同期で行うこの場合の呼吸回数は10回/分程度とする。
●非同期でのCPRを行う場合は、人工呼吸回数が過剰になりがちなので注意が必要である。
●コンビチューブ、LMA、ラリンゲルチューブの場合は、「適切な換気が可能なら」非同期で行う。
●GL2000:明確には示してない。
●変更点:2005で明確に示された。
CPRをいつまで実施するか
(蘇生努力の放棄以外で)
●CPRは充分な循環が戻るまで、または専門チームに引き継ぐまで継続する。●GL2000:同様
●変更点:橈骨動脈での評価は行わない旨明記された
気道異物
傷病者意識(反応)あり
●気道異物による窒息が疑われる場合は直ちに緊急通報(119番通報)をするよう誰かに依頼する。
●傷病者が激しく咳き込んでいる場合には、傷病者本人の努力に任せる。救助者が1人だけの場合は、緊急通報する前に以下の方法を試みる。
●背部叩打法と腹部突き上げ法を併用する。
●背部叩打法と腹部突き上げの法の回数や順序は問わず異物が取れるか反応がなくなるまで続ける。
●妊婦、極端な肥満者の場合は、腹部突き上げ法は行なわず胸部突き上げ法を行う。
●気道異物による窒息が疑われる場合は直ちに緊急通報(119番通報)をするよう誰かに依頼する。
●傷病者が激しく咳き込んでいる場合には、傷病者本人の努力に任せる。救助者が1人だけの場合は、緊急通報する前に以下の方法を試みる。
●背部叩打法と腹部突き上げ法を併用する。
●背部叩打法と腹部突き上げの法の回数や順序は問わず異物が取れるか反応がなくなるまで続ける。
●背部叩打、胸部突き上げ法を5回ごとに交互に行う(腹部突き上げ法は行わない。)●GL2000:背部叩打法、上腹部圧迫法、側胸下部圧迫法●変更点:側胸下部圧迫法は削除
気道異物
傷病者意識(反応)なし
●気道異物で窒息をきたした傷病者が意識を失った場合は緊急通報の後、通常のCPRを行う。
●盲目的指拭法は行わず気道確保するたびに口の中を覗き異物が見えれば取り除く。
●可能なら喉頭展開下での異物除去をする。
●反応がない場合は緊急通報の後通常のCPRを行う。ただし、気道確保をするたびに口の中をのぞき異物が確認できれば取り除く
●2分間10サイクルのCPRを行った時点で緊急通報がまだ行われいなければその時点で通報する。
●盲目的な指拭法及び側胸下部圧迫法は行わない。可能なら喉頭展開下での異物除去をする
●GL2000:意識がない場合は119→CPRであった。
●変更点:気道確保するたびに口の中の異物を確認、CPR→119
外傷その他●頸椎(髄)損傷を疑う傷病者の気道確保では、下顎挙上法による気道確保が第一選択である。
下顎挙上法が無効なら頭部後屈・あご先挙上法による気道確保を試みる。
●外傷のある傷病者に対して頭頸部を非働化する場合、人手がある限り用手的方法を優先する。
●溺水、迅速な(水中からの)引き上げとCPR開始(特に人工呼吸)が重要である。
・救助者が一人の場合、119番通報(緊急通報)は5サイクル(2分間)のCPRの後で行う。
・訓練された救助者は可能であれば、人工呼吸を行ないながら傷病者を水中から引き上げる。水中での胸骨圧迫は行わない。
・頸椎損傷の明らかなリスク(高所から水中への転落、飛び込み、飲酒など)や頸椎損傷の兆候がない限り、頸椎保護を行ったことで引き上げやCPR開始を遅らせてはならない。
●偶発性低体温:高度の低体温(中心部体温
・呼吸と脈の確認は30~45秒かけて行う。
・呼吸がなく確実な脈が触知できる場合の人工呼吸、および確実な脈が触知できない場合のCPRは通常通りとする。
・VF/VTに対する電気ショックは1回のみ(その後直ちにCPRを再開)とする。2回目以降の電気ショックは中心部体温が30℃以上となるまで行わない。
・不用意な体動を避け、保温に努める。
●GL2005:処置について明確にされた。
一般向け
成人
(年齢:8歳以上)小児
一般市民:1歳以上8歳未満乳児
1歳未満G2000からの変更点反応の有無肩を(かるく)たたいたり、大声で呼びかけて、何らかの応答や目的のある仕草がなければ「反応なし」とみなす。反応の評価として分かり易い表現となっている。通報
緊急連絡先
(救助者1人の場合助けを呼んで直ちに119番通報し、AEDが近くにあれば取りに行く。
※反応無し→助けを呼ぶ→通報・AED→CPR
CPRを5サイクル(2分)後に119番通報し、AEDが近くにあれば取りに行く。
※反応無し→助けを呼ぶ→CPR→通報・AED
GL2000:原則的に同様(小児の場合は1人の場合に手順が違うことを参考として付記していた。)
●変更点:成人と小児の違いが明確にされた。
気道確保頭部後屈・あご先挙上(外傷に起因する場合も同じ)GL2000:外傷で頚椎損傷が疑われるときは、下顎挙上による気道確保を指導していた。
●変更点:一般市民は全て頭部後屈、あご先挙上による気道確保とした。
呼吸の確認呼吸については「正常かどうか」あるいは、「普段どおり呼吸か」を10秒以内で確認する。
反応がなく、正常な呼吸がなければ(特に死戦期に伴う「あえぎ呼吸」を認めるときは心停止とみなす)CPRを開始する。GL2000:同様
呼吸の確認について正常かどうか、普段どおりの呼吸かといった具体的な確認方法について明記された。
回復体位反応はないが正常な呼吸がある場合は、傷病者を回復体位にして専門家の到着を待つ。人工呼吸1回あたり約1秒かけて胸のあがりが見える程度の吹き込みを2回吹き込む
(口対口人工呼吸を行う際には、できれば感染防護具を使用することが望ましい。)GL2000:2秒間の吹き込みで2回
●変更点:1秒間に吹き込みで2回
循環のサインの確認
(心停止の確認)削除GL2000:循環のサイン(正常な呼吸、咳き込み、体動)の確認
●変更点:循環のサインは削除
胸骨圧迫
(開始の手順)まず、人工呼吸を2回行い、ついで胸骨圧迫心臓マッサージを開始する。
※救助者が人工呼吸を実施できない場合は省略し、速やかに、胸骨圧迫を開始する。GL2000:循環のサインがなければ胸骨圧迫を開始(成人(15:2)小児、乳児(5:1)新生児(3:1))
●変更点はなし(※循環のサインの確認は削除され呼吸かなければ、直ちに心臓マッサージ)
※救助者が人工呼吸を実施できない局面においては、胸骨圧迫だけでも実施する。
胸骨圧迫の位置胸骨圧迫の位置は、胸骨の下半分である。
その目安として、
●胸の真ん中
●乳頭と乳頭を結ぶ(想像上)線の胸骨上(ただし、「乳頭」の位置はあくまでも目安に過ぎない。両乳頭を結ぶ(想像上の)線の直ぐ下GL2000:位置は同様
●変更点:GL2000は圧迫部位の確認は切痕から1指上の胸骨上として指導したが、乳頭間を結ぶ線上の胸骨上とされ、簡単な確認法となった。
圧迫の方法腕2本:一方の掌の付根に他の手をそえる。腕2本:一方の掌の付根に他の手をそえる
腕1本:一方の掌の付け根で
救助者一人:指2本圧迫の注意点●圧迫の強さ(深さ)が不充分になりやすいので(特に疲労時には注意)圧迫を解除する時掌が胸から離れたり浮き上がったりしないように注意し、胸が元の位置に戻るようにすることが重要である。圧迫の程度圧迫の強さ(深さ)4~5センチ胸の厚みの1/3程度GL2000:成人:3.5~5センチ
●変更点:成人4~5センチ
圧迫の早さ約100回/分L2000:成人100回、小児100回、乳児少なくとも100回、新生児120回/分
●全年令:100回/分
圧迫・換気比 30:2(1人法及び2人法)
●胸骨圧迫の回数は30回を目標とするが、必ずしも正確に30回である必要はない。
●胸骨圧迫の交代:救助者が疲れると、圧迫が不十分となるので胸骨圧迫を交替することが望ましい。
交代要員がいる場合には胸骨圧迫の担当を5サイクル(2分)おきに交代することが望ましい。交代は5秒以内に済ませるべきである。
GL2000:成人:15:2、小児:5:1、乳児:5:1、新生児:3:1
●変更点:全年令共通で30:2となり、小児乳児の場合で2人いる場合は、15:2
AED●AED装着のタイミングは全年齢層において「AEDが到着し次第」とする。
●AEDによるショックは1回のみとし、ショック後は、観察なしで直ちに胸骨圧迫を開始する。
●ショック後は、CPRを2分間(または5サイクル)実施後にAEDによる再度心電図を解析するので、胸骨圧迫を中断する。
それ以降はAEDの音声メッセージに従って進める。
●初回エネルギー量は、
※二相性AEDはメーカー推奨量
※単相性AEDは、200Jとしそれ以降は、最大量は360Jとする。
●成人に準ずる他以下の点に留意する。
●1歳以上8歳未満の小児に対しては、小児用パッドを用いるべきである。(ただし、2006年4月時点において薬事法上の承認を受けた小児用パッドは1種類である。)
●小児用パッドがないなどやむを得ない場合には成人用パッドで代用する。(ただし、AEDの一部機種にあっては、小児心電図波形の解析精度が検証されていない機種がある。)
1歳未満の乳児には推奨されない。GL2000:3回連続の除細動後循環のサインを確認
●変更点:1回の除細動後は胸骨圧迫から開始してCPRを5サイクル(2分)を行いリズムチェック
AEDの電極●AEDの電極パッドは、右上前胸部(鎖骨下)と左下側胸部(左乳頭部外側下方)に貼付する。
●電極パッドは貼る場所に医療用の埋め込み器具がある場合にはパッドを少なくとも2~3cm以上離して貼る。
●電極パッドは経皮的な薬剤パッチ(ニトログリセリン、ニコチン、鎮痛剤、ホルモン剤、降圧剤など)や湿布薬などの上に直接貼るべきではない。貼付場所の薬剤パッチ等は取り去り、貼ってあった部位をふき取った後電、極パッドを貼り付ける。
●傷病者の身体が濡れている場合には、胸の水分をふき取って電極パッドが濡れた部位に接触しないように貼り付ける。
●胸毛が多い傷病者では、電気抵抗が高くなることがある。
●AEDは傷病者が雪や氷の上に倒れている時も使うことができる。殆どの場合胸から衣服を取り外す以外に胸に対する特別の処置は必要ない。胸骨圧迫なし人工呼吸
(呼吸なし脈あり)
(デバイスを使用した気道確保)
呼吸なし=心停止となったため必然的に廃止GL2000:呼吸なし脈ありの場合人工呼吸が必要
●変更点:呼吸なし=心停止となったため必然的に廃止
CPRをいつまで実施するか●CPRは何らかの応答や目的のある仕草(例えば嫌がるなどの体動)が現れる、または、救急隊などに引き継ぐまで続行する。
●橈骨動脈での評価は行わない。GL2000:同様
●変更点:橈骨動脈での評価は行わない旨明記された
気道異物
傷病者意識(反応)あり●気道異物による窒息が疑われる場合は直ちに119番通報(緊急通報)をするよう誰かに依頼する。
●傷病者が激しく咳き込んでいる場合には、傷病者本人の努力に任せる。救助者が1人だけの場合は、緊急通報する前にいかの方法を試みる。
●傷病者に反応がある場合は、背部叩打法と腹部突き上げ法を併用する。
●背部叩打法と腹部突き上げ法の回数や順序は問わず異物が取れるか反応がなくなるまで続ける。
●乳児や妊婦では腹部突き上げ法は行わない。背部叩打法のみとする。
●胸部突き上げ法と側胸下部圧迫法は推奨しない
GL2000:背部叩打法、上腹部圧迫法、側胸下部圧迫法
●変更点:側胸下部圧迫法は推奨しない。
気道異物
傷病者意識(反応)なし●反応がなくなった場合は緊急通報(119)後にCPRを行う。
●気道確保に際し、異物が口腔内に見えた場合は、それを取り除く。異物を探すために口の中を覗いたり、盲目的に指で探るなどは行わない。
●反応がない場合は、直ちにCPRを5サイクル(または2分間)を実施。その後緊急通報(119)を行う。
●気道確保に際し、異物が口腔内に見えた場合は、それを取り除く。異物を探すために口の中を覗いたり、盲目的に指で探るなどは行わない。
GL2000:意識がない場合は119→CPRであった。
●変更点:気道確保を行った時に口の中に異物が見えれば取り除くとし、口の中を覗き込んで確認はしない。、成人119→CPR
小児:CPR→119
OPS#30 in 紋別-本丸攻め(2005-12-21 wed)
クリックすると拡大します
Guidelines 2005 for cardiopulmonary resuscitation and emergency cardiovascular care (AHA 心肺蘇生と救急心血管治療のための国際ガイドライン2005. 救急/蘇生)
こちらは28ページもあって読むのに時間がかかる分、内容が豊富。変更した理由が書いてあるのが嬉しい。
今回のガイドラインを勉強するときには、「心マ至上主義」「心マなくして蘇生なし」の札を見えるところに貼ってから読みましょう。CPRに関しては全てこの念仏で理解できます。
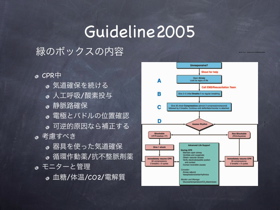
1. 効果的な心臓マッサージの実施
- 100回/分。強く早く押す
- 完全に除圧。押すのと離すのとの時間比は1:1
- 心マ中断は最小限に。心マをやめれば血の流れが止まる
適切な心マで血流量を稼ぐ。浅い心マ、遅い心マは血流量を稼げない。心マをやめると血液も止まる。心マを再開しても満足な血流量を得るためには時間がかかる(最初はあまり血が送り出されないらしい)。救急隊員でさえ心マは浅く、また心マを中断し過ぎだ。強く早く押す。中断しない。また完全に除圧しないとその分心臓に血が溜まらず血流量が減る
2. 30:2 乳児を除く一人蘇生では全て同じ。
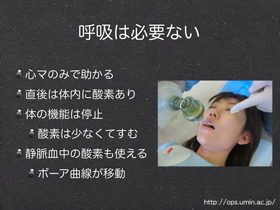
覚えるために単純化が望ましい。VFによる意識消失時には最初の数分は人工呼吸は必要ない。しかし、それ以外の心停止では人工呼吸は必要だ。また小児や乳児でのほとんどの心停止、全年齢の溺水、中毒、外傷では人工呼吸+心マが蘇生のチャンスを与えることになる。だから心マのみCPRは一般人には勧めない。
3. 息の吹き込み1秒間
- 1秒間
- 胸が上がる程度
- 多い回数と多い吹き込み量と多い力は患者に危害を与える
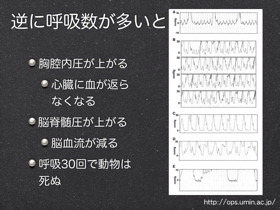
普通の息をして普通に吹き込むようにする。吹き込み1秒で心マの中断は最小限にする。息を吹き込む→胸腔内圧が上がる→心臓に血が返らなくなる→血流量が減る。吹き込み過ぎは胃へ空気を送り込む
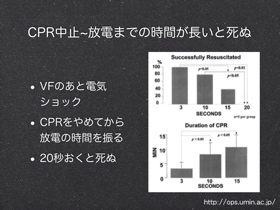
4. 1ショック2分心マ
- ショック後すぐ心マ
- 5サイクルもしくは2分
- AED会社は2分ごとに心電図チェックするようにプログラムを変更せよ
ショックの後心臓が反応して脈が戻るのに37秒以上かかる。こんなに長い時間心マしないのは患者に害になる。初回のショックでVFから脱するのは85%.失敗した場合にはもう一度ショックを加えるより別の方法を考える。VFから戻っても正常な心拍律になるには数分かかり、その間は血流量が出ない。わずかな心マでも心筋に酸素をまわすことができる。AED会社にはプログラムの変更と心マしながらでも心電図解析が可能なように改善を望む
5. 1歳以上でAED
- 小児で目撃のある心停止ではすぐAED
- 目撃ない病院外心停止では30:2を5サイクルしてからAED。小児用パッド、小児用出力。なければ大人のを流用
(2005-12-10)
1. 救助者ひとりで意識のない幼児もしくは小児に対応する場合は119番の前に30:2を5サイクル2分
小児では低酸素による心停止が多い。
2. 外傷があっても頭部後屈顎先挙上法(head tilt – chin lift)のみ
下顎挙上は難しい。どんな方法でも頸椎は動く
3. 意識がなければ5秒から10秒の間で正常な呼吸の確認
- 10秒は越えてはいけない
- 正常な呼吸がなければ2回の息吹き込み(ヨーロッパでは吹き込みしない)
死戦期のあえぎ呼吸を排除するため「正常な呼吸」に着目。小児では死戦期呼吸がないので息をしているかしていないかで判断。
4. 人工呼吸は普通の息で
深呼吸は不要。胸が上がる程度
5. 息吹き込みは1秒
吹き込む時間が短ければそれだけ心マを稼げる
6. 胸の上がりを確認
- 1回吹き込んでも胸が上がらなければ再度頭部後屈顎先挙上
小児にとって最初の息吹き込みは大切。胸が上がらないのに吹き込んではならない
7. その後ひたすら30:2
- AEDが来るか患者が動くまでやめてはならない
脈の確認は当てにならず時間がかかり心マを中断させるので廃止。
8. 心マなし人工呼吸だけの救助法は教えない。
9. 乳児から成人まで30:2
単純に、覚えやすく、やりやすいCPR。
10. 小児の心マは乳頭部を結んだ胸の中央を片手か両手で圧迫
- 乳児では乳頭を結んだ線の胸骨を2本指で圧迫
- 押す深さは胸の厚さの1/3から1/2
簡略化した
11. AEDではショック1回直後から30:2で5サイクル。その後AEDチェック
これは上に書いてあります
12. 気道内異物除去は軽症か重症かでやることが異なる
- 重症、つまり換気できず咳もできず黒くなったときには「詰まったのか」と1回聞いて「そうだ」と身振りすれば助けを呼ぶ
単純化した。軽症か重症かは患者の動きで分かる
13. 応急処置
- 酸素使用-酸素を初療に使うエビデンスはない
- 喘息などの吸入器-使用勧告
- エピネフリン自動注入-アナフィラキシーに使う。患者自身で打てないときには救助者が注射する
- 痙攣
- 出血
- 傷の手当-水道水で5分以上傷を洗う。異物がなくなるまで洗う。水道水がない場合にはきれいな水を使う。その後抗生剤クリームを塗る
- 脊椎保護-ネックカラーなどの器械に頼らず手で固定。気道確保は頭部後屈顎先挙上法。脊損が疑われたら動かすな。しかし自分一人しかいなくて助けを求めるときには脊損であっても回復体位を取る。ネックカラーの正しい装着は一般人には難しく気道を塞ぐ可能性がある
- 熱傷:体温・電解質管理
- 筋筋膜性外傷
- 歯の外傷-歯が脱臼したら歯根には絶対触らないこと。牛乳に漬けて歯医者へ
- ヘビ咬傷-噛まれたらその足全体をエスマルヒで縛り、足を動かさないようにして病院へ。エスマルヒの固さは指が一本はいる程度。傷を吸ってはいけない
- 低温暴露:低体温・凍傷-暖かいところへ移して濡れた着物を取り体を毛布などで包む。強制加温は患者がひどく低体温になっている時のみ。凍傷部分は強制加温禁止
- 毒物-患者発生時には直ちに毒物センターに電話。何ものませてはいけない。牛乳も水もダメ。皮膚についた毒物は大量の流水で洗い流す
(2005-12-11)
1. 通信員は口頭指導をする
- 死戦期呼吸はほとんど心停止と同じであることを認識させる
- VFによる突然の意識消失では心マをさせる
- 小児と乳児、それと成人でも窒息(溺水など)は30:2をさせる
口頭指導はバイスタンダーCPRを増やす。VFによる意識障害では心マのみでもよい。通報者が心停止に確信が持てないときには普通の呼吸か死戦期呼吸か確かめさせて、死戦期呼吸ならCPRを行わせる
2. 通信員と救急隊員は突然の心停止を認識する訓練をすべき
- 救急隊員が到着するまでに通信員は患者にアスピリンアレルギーやアスピリンによる消化管出血がないか確かめる
早期アスピリン投与は患者の死亡率を減少させるので、投与前にあらかじめ聞いておく
3. 消防署は心停止対応プロトコールを整備し現着時間を短縮せよ
- それぞれの消防署は心停止者の生存退院率を把握し業務改善に結びつけろ
4. ショックの前に30:2
- 現着まで4-5分以上かかった場合にはショックの前に30:2を5サイクル
4-5分以上かかった症例ではショックの前にCPRをしたほうが蘇生率がいい
1. 乳児ガイドラインは1歳まで。小児ガイドラインは第二次性徴が始まる12歳から14歳まで適用
- 小児病院ではそこにいる全患者
- 救急隊員は小児ガイドラインを8歳まで適用させる(25kgまでか127cmまで)
小児といっても一様でないので幅を持たせた
第二次性徴が来るまでは心停止の原因は低酸素が多いので、CPRは小児用を適用したほうがいい
2. 成人は一般に最初に電話。小児は最初にCPR
- 目撃のある虚脱には119番→AEDを要請→CPR→AED放電
- 溺水など低酸素によるものは最初に30:2を5サイクル
突然の虚脱で最も多いのは心臓によるもの
3. 頭部後屈顎先挙上法を使う。
- 頸損が疑われる場合は下顎挙上法
- だめなら頭部後屈顎先挙上法
- 首は手で固定すること
下顎挙上法は難しい。マネキンでは不可能。下顎挙上法でも頸椎は動く。気道確保は頸椎保護に勝る
4. 成人では「適正な」呼吸を確認。小児乳児では呼吸の有無を確認
- 異常があれば人工呼吸、酸素投与
異常があればすぐ対応。止まるまで待ってはいけない
5. 小児では有効換気2回
- 気道をすぐ(couple of times)確保する
- 胸の上がりを確かめる
小児乳幼児では低酸素が心停止の原因。現着後すぐ(couple of times=直訳すれば2,3の時間)胸が上がるように2回換気。(ガイドライン2000では首をいろいろ動かして気道が通る向きを見つけて換気となっているので、多分、そんな手間ひまかけずにさっと気道確保しろということだと思う)
6. 呼吸なし脈あり患者には補助呼吸
- 成人では10-12回/分、小児では12-20回/分
小児は大きさが色々なので呼吸集に幅がある。一般人では脈の確認がない。そのため補助呼吸は教えない
7. 吹き込みは1秒間
- 胸が上がる程度
- 換気の量、回数、勢いのオーバーは厳禁
- 1Lバックで半分、2Lバックで1/3の量に当たる。しかし目標はあくまで胸の上がり
- マネキンの実験では500-600mLで適正な胸の上がりとなる
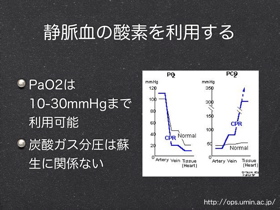
VFによる虚脱の直後には体内に酸素があり換気の必要は少なく心マが優先される。また息を吹き込んだとしても血流がなければ臓器に届かない。CPR中は血流量が正常の25-33%であり、酸素を補給しに酸化炭素を吐き出させるためにはそんなに呼吸しなくてもいい。過呼吸は禁止。過呼吸により胸郭への血流の返りが悪くなる。
(2005-12-12)
8. 小児で心拍数<60で心マ
小児では死ぬ直前に徐脈になる。
9. 心マは「強く速く完全に力を抜いて」
- 100回/分
- 完全に力を抜く
- 心マの中断は最小限に。中断したとしても10秒以内に。チューブ入れや除細動でも同じ
- 息や脈の確認も10秒以内で
救急隊員の心マは浅く中断は24-49%もあった。完全に力を抜くのは心臓への血液の戻りを促すため。心マを止めれば血圧はすぐ下がり冠動脈の血流も下がり、結果として蘇生のチャンスが少なくなる。2回の息吹き込みも、心マの中断を10秒以内にするように。
10. 2分ごとに施行者を替える
- 二人以上いる場合には5サイクルもしくは2分で心マ担当を替える
心マは1-2分で疲れて浅く遅くなり除圧もできなくなる。なのに今までの報告では5分以上一人でやっていた。
11. 小児で心マの手は左右の乳頭線上
- 押す深さは胸郭の厚さの1/3-1/2
12. 乳児心マは両手抱え親指押し胸郭締め
指先押しより冠動脈圧が高くなる
13. 一人では乳児から大人まで30:2
- 二人いれば乳児から思春期までは15:2
救急隊員は二人法も覚える。小児で呼吸が多いのは呼吸が重要だから。
14. チューブを入れたら同期はやめる
- 挿管チューブ、ラリンゲアルマスク、コンビチューブ
- 心マは100/分、換気は8-10/分。独立したサイクルで実施
換気に同期させて心マ中断、なんてことは許さない。救急隊員は呼吸させ過ぎ。注意すること。
15. 喉詰まりには軽症と重症がある
- 重症は息ができない。空咳。声が出ない。チアノーゼ
- 「詰まったのか」と一回だけ聞く(G2000では「詰まったか」「しゃべれるか」と2回聞いていた)。首を縦に振ったら助けを呼ぶ
- 反応がなくなったら119番してCPRする。
- ガイドライン2000との変更は一点だけ:人工呼吸をするたびに口のなかを覗き込んで何かあったら掻き出す。
- 見えないときは指を突っ込まない
心マで胸を押したときに物が出てくる可能性がある。物が見えないのに掻き出す必要はない。
(2005-12-15 thr)
1. 最初に心マと最初にショック
- 成人で目撃のある虚脱はAEDをすぐ使う。これはAEDのある病院でも施設でも同じ
- 救助者が二人以上いれば一人はAED が届くまでCPR
- 救急隊員が小児/乳児の虚脱を目撃したときはまず119番してCPR開始、AED到着でショック
- 小児でも目撃がないときには30:2を5サイクルの後AED
- 病院外で目撃のない虚脱に対しては30:2を5サイクル。現着まで4-5分かかる現場では到着後30:2を5サイクル
現着で4-5分経っていた場合には1分半もしくは3分の人工呼吸→AEDが蘇生率がいい。VFが現着時点で持続していたとしても心筋は酸素を使ってしまっている。VFの波が小さければショックの適応とならない。ショック前のCPRは心筋に酸素を供給し除細動に反応しやすくする。
2. ショック後すぐCPR
- ショック直後からすぐCPR5サイクル2分
- 脈を取るのはCPR2分の後
- 病院内で心電図モニターや動脈圧モニターが入っている場合はその限りではない
ショック3回というのは単相性のときの話。現在の二相性除細動器の初回成功率は85-94%。今のAEDはショック後17-37秒間心マさせてくれない。これを正す。ショックが不成功の場合、VF電位は落ちてくる。この場合でもすぐCPRをすることによって心筋に酸素を補給する。それに、ショックに成功する場合でも事故心拍が再開するのはショック直後でなく遅れる。心マがVFに悪影響というエビデンスはない。
3. 単相性は最初から360J
単純にした。
4. 二相性では150もしくは200Jスタート
- 2回目は出力を上げても上げなくてもいい
- 除細動をよく分からない人はずっと200Jで
単純化した
5. 1歳以上は小児AED
- 病院外の目撃のある突然の虚脱で
- 最初に電話でAED要請。戻ってCPR
- 病院内ではすぐAED
- 目撃のない、もしくはだんだん意識が落ちるような小児には30:2を5サイクル。
小児用のAEDを使うこと
6. AEDの設置と教育
- 突然の心停止の起こる可能性のあるところへ設置。空港、カジノ、スポーツ施設
- 救急隊員による計画と立案
- CPRとAEDを組み合わせたトレーニング
- 地元の救急システムとの連携
- 資器材の保守改善のプログラム
- 家庭AEDは勧告の範囲外
病院外の突然の虚脱に良い結果をもたらしているのは地域のプログラムによる。
7. 多形性VTは非同期ショックの適応
- 単元性か多形性か迷ったときは患者が不安定ならショック
多形性VTでは同期のしようがない。非同期であっても出力を低下させてはならない
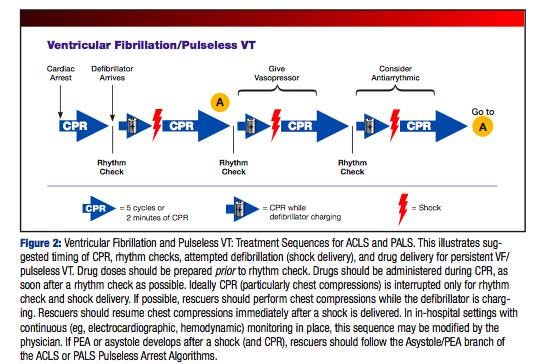
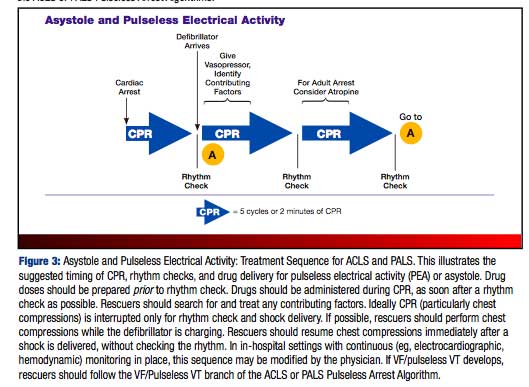
まとめの図です
1. ほんとにチューブが必要か?
- 入れるときに心マは中断することがチューブを入れることに勝るのか考えよ
- チューブが必要なのは蘇生に時間がかかるときだけ
- LMA, コンビチューブはバックマスクと同じくらい安全に気道確保可能
気管チューブは経験の浅い人間には危険。チューブ類を入れるときにはちゃんと入っているか確認し結果を常にモニターすべき
2. 食道挿管検出装置を使う
- CO2 検出装置
- 陰圧式検出装置
- 搬送途中も常に注意を払う
3. ACLS脈なしアルゴリズムは小児と同じ
- Core green box
- 5サイクル2分間
- 1ショック
- 脈チェックなしに心マ再開
- 5サイクルの後脈チェック
- 心マを中断するのはチューブ入れか静脈確保のときのみ
4. 気管内薬剤投与も可能
- 静脈や骨髄が採れない時
- 量は静脈投与の2-2.5倍
- エピネフリン(ボスミン)とリドカイン(キシロカイン)は生食より蒸留水のほうが効きがいい
気管内投与はどうしても血中濃度が低くなる。
5. 薬は必要なときにはすぐ入れる
- ショック→心マ→脈チェック→すぐ入れる
- 薬にかまけてCPRを中断してはならない
心マ継続(中断しないこと)は薬剤投与より重要。
6. エピネフリンは3から5分ごと
- バソプレッシンはエピネフリンの初回投与、もしくは2回目の投与のときにエピネフリンの代わりに入れる
7. アミオダロンはショック2回かけてもVF残る時
- アミオダロンがない場合のみリドカイン使う
8. 心静止/脈なし電気活動でもエピネフリンは3から5分ごと
- バソプレッシンはエピネフリンの初回投与、もしくは2回目の投与のときにエピネフリンの代わりに入れる
9. アトロピンは経皮ペーシングの前に。
- 最大3mg(6筒)
10. 頻脈治療アルゴリズムを一つにまとめた
11. 蘇生後の治療
12. 蘇生後に軽度低体温療法
1. ラリンゲアルマスク使用のエビデンスは不確定
- 気管挿管ができないときには使える
- 小児の挿管には訓練が必要
2. カフ付きの気管内チューブを使う
- 新生児はカフなし
- カフの内圧は20cmH2O未満
- チューブの内径mm=(年齢/4)+3
3. 食道挿管検出装置を使う
4. 点滴/骨髄が採れないときには気管内薬剤投与
- リドカイン、エピネフリン、ナロキソン、アトロピン
- 至適量は不明
動物実験では、エピネフリンを気管投与すると効果は薄いが長く続く
5. 心静止時の薬剤投与は脈確認の後すぐ
- 心マを中断させないこと
- 次の薬剤の用意は心マ中に行う
6. 大量エピネフリン投与は無効
7. 抗不整脈剤はアミオダロン
- アミオダロンがない場合にはリドカイン
- 薬剤投与のタイミングは大人と同じで脈チェックの後すぐ
頻脈に対する治療アルゴリズムは消滅。
8. 除細動は二相性を使う
- 手動式の場合は単相性/二相性ともに2J/kg→2-4J/kg→4J/kgと出力を上げていく
9. 蘇生後意識が戻らないときには軽度低体温療法
1. 酸素を使う
- 強制換気が必要な児にも酸素吹き付けでいいときにも酸素を使う
- 蘇生時は100%酸素
- 空気下で蘇生を始めた場合でも、90秒経って状態の改善がない場合には酸素を投与
(この酸素を投与する話はクラス未確定で議論の余地が大きい、という論調です)
2. 胎便を鼻腔や口腔から吸引するのは胎児が完全に娩出してから
- 吸引によって迷走神経反射が起きる
3. 補助換気の器材
- アンビュー、ジャクソンリース、Tピースどれでも可
- 挿管できない状況ではラリンゲアルマスクは有効
4. 食道挿管を防ぐ
- 心拍数が上がってくれば換気が良好な証拠
- 呼気炭酸ガスモニターを使う
5. エピネフリンは0.01-0.03mg/kg
- 大量エピネフリンも考慮される(小児では否定されていますけど、新生児では残ったようです)
- ナロキソンは蘇生に使わない
6. 蘇生後低体温療法は否定的
- 生存率が下がったという報告あり
- 体温上昇は良くない
7. 特別な状況
- 先天性疾患や超未熟児では蘇生しない状況が存在する
- いいものは取り入れる
- 有効かなと思われるものは取り入れてよい
- 出生児に心肺停止の新生児には10分間蘇生し、それで蘇生しなければ蘇生中止。
- これで全部です
- 誤訳の可能性もあるので、各自原本に当たって確かめてください
- 誤訳で皆さんになんらかの害を与えても私は責任持てませんのでm(__)m
(2005-12-17)
(2005-12-5)
下に書いてあった「成人の場合は最初の2回の息吹き込みは廃止」ヨーロッパ版は確かにこうなっています。アメリカ版は2回吹き込みとなっています。
読んでいると、アメリカとヨーロッパでは所々違っています。「統一がとれなかった」という向きあるとは思いますが、私は
- 蘇生方法は一つではない
- アメリカ心臓学会AHAが絶対というものでもない
ことを表していると思っています
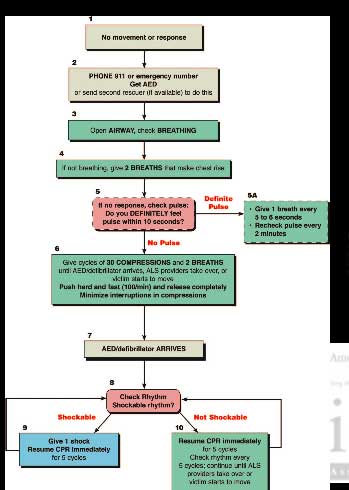 アメリカ版。Box 4で「If not breathing, give 2 breath that make chest rise (息をしていなかったら胸が上がるように息を2回吹き込む)とあります
アメリカ版。Box 4で「If not breathing, give 2 breath that make chest rise (息をしていなかったら胸が上がるように息を2回吹き込む)とあります
電話するのは気道確保の前(Box2)
Box5の脈の確認は救急隊員のみです
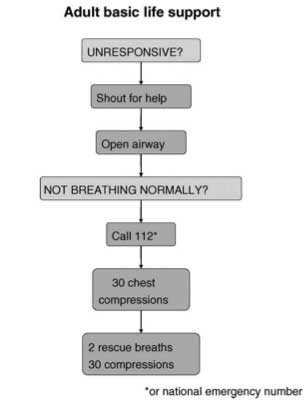 ヨーロッパ版。Call 112のあと30回心マ、次に2回吹き込んで30回心マとなっています。
ヨーロッパ版。Call 112のあと30回心マ、次に2回吹き込んで30回心マとなっています。
電話は気道確保して息を確かめてからです
2005-12-3 fri
成人蘇生
- 患者に反応がなく普通の呼吸をしていないときCPRを開始する
- 心マの手は患者の胸の真ん中(肋骨をなぞるのは廃止)
- 息吹き込みは1秒かける(2秒は廃止)
- 心マ:呼吸=30:2。これは小児を一人で蘇生するときも同じ
- 成人の場合は最初の2回の息吹き込みは廃止。すぐ30:2をスタート(注:フローチャートと違うけど…)
AED
- 2年に一度の割合で心停止が起きる割合の施設もしくは場所にAEDを設置
- 単相性で360J, 二相性で150Jの放電を最初から行う。放電直後から2分間のCPR開始。放電直後の心電図解析やバイタルサインのチェックは廃止。
除細動前にCPR
- 病院外心停止、もしくは目撃のない心停止で手動除細動の場合には2分間(30:2を5サイクル)CPR行ってから除細動
- 医療関係者が目撃した病院外の心停止は遅れることなく除細動
- 病院内心停止では遅れることなく除細動
除細動戦略
- VF/VTで放電をした後には脈を確認せず直後から30:2で2分間。心電図の確認はその2分間の後。適応があればまた放電。
- 二相性で初回放電150-200J, 二回目からは150-360J
- 単相性では初めから360J。二回目以降も360J
VF(心室細動)
- 心停止か低電位心室細動か迷ったときには30:2。放電してはいけない。
エピネフリン(アドレナリン、ボスミン)
- VF/VTでは放電2回してもなおVF/VTの時に1mg投与。その後3-5分あけて1mgずつ投与
- 無拍動性電気活動/心静止では静脈路が確保された直後に1mg投与。その後3-5分あけて自己心拍が再開するまで投与し続ける
抗不整脈剤剤
- アミオダロン(商品名アンカロン):3回放電してもVF/VTが残っている場合にはアミオダロンを300mg一回投与。再発性のVF/VTにはさらに150mg投与。持続静注として24時間で900mg投与。
- アミオダロンが使えない場合にはリドカイン(キシロカイン)1mg/体重1kgが有効かも知れない。しかし、既にアミオダロンを投与した後にはリドカインは使ってはならない。リドカインは最初の1時間で3mg/kg体重まで使える
心停止に対する抗血栓療法
- 肺塞栓が確認されたか疑われる症例に行うもので、その症例も個々に判断されるものである。CRPは抗血栓療法を妨げるものではない。
- 抗血栓剤が投与された場合にはその後60-90分のCPRを行う
蘇生後低体温療法
- VTで病院外心停止になり、自発心拍は再開したものの意識が戻らない患者に対して32ー34℃の低体温療法を12-24時間行う
- 病院内心停止患者や非ショック脈拍の患者に対してもこの中等度低体温療法は効果がある
—-小児—-
小児蘇生
- 一般人、もしくは一人蘇生では30:2。5回の息吹き込みをした後に30:2を始める。
- 2人以上いる場合には15:2。患児の年齢が分からず救助者が小児と思えば小児のガイドラインを適応
- 1歳未満の乳児では一人蘇生では指2本で心マッサージ。二人以上いれば抱え法で心マ。
- 1歳以上の小児で心マを片手でやるか両手でやるかはやる人による
- AEDは1歳以上で用いる。出力は小児用。
- 気道異物で意識を失ったときにはすぐ5回の息吹き込み。そして脈の確認をせずすぐ心マ開始
小児ACLS
- ラリンゲアルマスク(ラリンジアルマスク)は使ったことのある医療関係者には最初の気道確保器具として使える。病院内ではカフ付きの気管内チューブが有用かも知れない。カフ内圧は20cm水圧以下にする
- 過呼吸は危険。胸が上がる程度にする
- 手動除細動器では単相性二相性にかかわらず4J/kg体重でスタートし、その後も同じ出力
心停止/無拍動性電気活動
- エピネフリンは1回10μg/kg(マイクログラム/kg)を3ー5分おきに静脈か骨髄から投与。点滴が取れず挿管できた場合には点滴が取れるまで気管内チューブから100μg/kg(マイクログラム/kg)投与。
除細動戦略
- VF/VTで放電をした後には脈を確認せず直後から30:2で2分間。心電図の確認はその2分間の後。適応があればまた放電。
- 2回放電してもVF/VTならエピネフリン10μg/kg(マイクログラム/kg)投与
- エピネフリンはVT/VFが続く限り3-5分おきに投与
体温
- 心停止の後は体温管理を行う
- 心停止になり、自発心拍は再開したものの意識が戻らない患児に対して32ー34℃の低体温療法を12-24時間行う。復温は0.25-0.5℃/時間とする
新生児の蘇生
- 体温低下を防ぐ。顔面以外の全身をサランラップで包んで乾燥を防ぐとともに放射熱の拡散も防ぐ
- 最初の息吹き込みは2-3秒かけて肺の膨張を助ける
- 気管チューブからのエピネフリン投与は勧められない。もし気管内チューブから投与するのなら100μg/kg(マイクログラム/kg)
- 胸が娩出される前に児の鼻と口から胎便を吸引する(intrapartum suctioning)のは有効ではなく勧められない
- 分娩室での蘇生時の酸素濃度は100%とする。しかし100%未満であっても良い。
なかそら忘年会で提示したスライドです。クリックすれば拡大します。
30:2を実際に忘年会でやってみました。慣れるまではかなり奇異に感じるでしょう。
- 30回数えられない(kuwanyanさんの指摘)
- 口が渇く。口が回らない(元寒(冬バージョン) さんの指摘)
- 30に気を取られて2を忘れる(新篠津村の指摘)
- 長い(会場からの感想)
注意
- 一人で訳したものなので、間違っている可能性があります。そこをご了承の上でお読みください
- 一部ヨーロッパ版から引っ張ってきています。AHAとは違う部分があります。
AHA ガイドライン(rapid accessなので2週間で消えます)
ヨーロッパ蘇生学会ガイドライン(ダイジェストのみ。全文は本日から有料になりました)
受講者は「なぜこういう勧告が出たか」が一番知りたいようです。連載やこれからのOPSで解説していきます。
(2005-12-1)
面白いところでは、心臓マッサージの手の位置決め
これは月刊消防のために用意してあったファイルです
年明けから月刊消防でガイドライン2005の連載を開始します

手技
速報+日本版 アルゴリズム 気道確保と人工呼吸 心臓マッサージと除細動 小児・乳児 応急処置 訓練・口頭指導・一般への普及
最新救急事情
心マ:呼吸=30:2 現場についたらまずCPR 心マなくして蘇生なし 変わる救命講習 新しい応急処置 日本版救急蘇生ガイドライン
OPSホーム>基本手技目次>手技55:心肺蘇生「国際ガイドライン2005」速報(AHA + ILCOR)
08.4.27/9:31 AM]]>




















 今回はアメリカ心臓学会の情報誌から
今回はアメリカ心臓学会の情報誌から 大変更点
大変更点

 除細動
除細動 ACLS
ACLS 小児ALS
小児ALS 新生児蘇生
新生児蘇生

















コメント