プレホスピタルケア 2019年2月20日号
病院前救護における脳卒中判断の現状と指導救命士の役割
本川友一1, 仲村佳彦2,郡山一朗2, 渡邊陽祐3
1伊予消防等事務組合
2救急救命九州研修所
3救急救命九州研修所松山赤十字病院
著者連絡先

本川 友一(ほんがわ ともいち)
〒799-3111
愛媛県伊予市下吾川950-3
伊予消防等事務組合 消防本部
警防課 主幹
tel 089-982-0119
FAX 089-983-4311
伊予消防等事務組合消防本部は、愛媛県の県庁所在地である松山市の南隣り位置しており、伊予市、松前町、砥部町の1市2町で構成されている。管内人口約9万人を、職員数157名、救急隊6隊、運用救命士29名で日々の業務に邁進している。なお、当管内の高齢化率は30.1%であり、全国平均よりもやや高い水準である。
脳卒中は、1970年をピークに減少傾向となり、2011年には死亡原因の3位から4位となったものの、依然として死亡原因の上位となっている。また、脳卒中は介護が必要となる方の原因の1位である。近年、脳梗塞に対するtp-A治療や血管内治療が進歩してきている中、我々救急隊の病院前救護における脳卒中判断と観察スキルについて調査、検証し、救急隊が現場で脳卒中を適切に判断するためにはどのようなスキルが必要なのか、また、どのような疾患と判断を誤りやすいのかを、当消防本部の平成28年中のデーターをもとに、脳梗塞と脳出血にスポットを当て、調査、検証したので紹介する。
目次
1.平成28年度の脳卒中の現状
(1)傷病者数(表1)
平成28年中の全搬送人員3.860名のうち、救急隊が現場で脳卒中を疑って搬送した傷病者は、136名で搬送人員全体の3.5%でしあった。また、脳卒中を疑って搬送した136名のうち実際に脳卒中であった者は83名で的中率は61%であった。
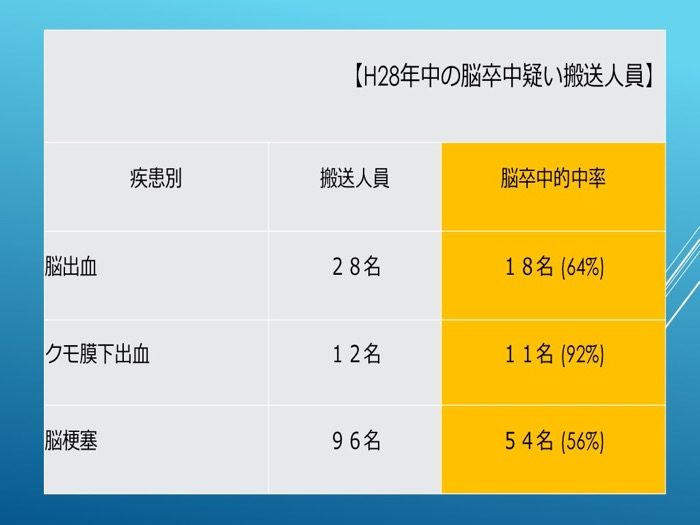
表1
H28年中の脳卒中搬送人員
出場件数:4,100件_搬送人員:3,860人
(2)脳梗塞と脳出血との比較
脳梗塞では、呂律異常、麻痺所見、血圧異常の割合が高くなっているが意識清明も約6割見られた。これに対し脳出血では、血圧、瞳孔異常、麻痺所見、嘔吐の率が高くなっており、ほぼ全員が意識障害をきたしていた。血圧異常、麻痺所見は、脳梗塞、脳出血ともに共通して見られた(表2)。
現病および既往症では、脳梗塞・脳出血ともに高血圧が半数を超えており、糖尿病も高いウエートを占めていた。また脳梗塞においては約3割は再発であった(表3)。
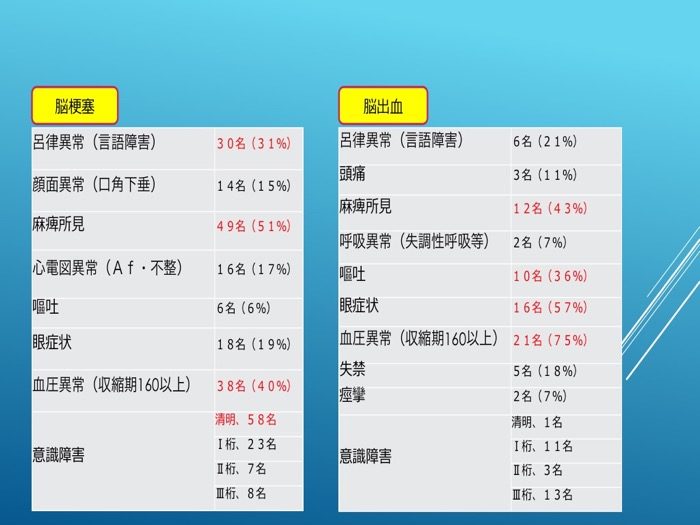
表2
脳梗塞と脳出血の救急隊観察所見
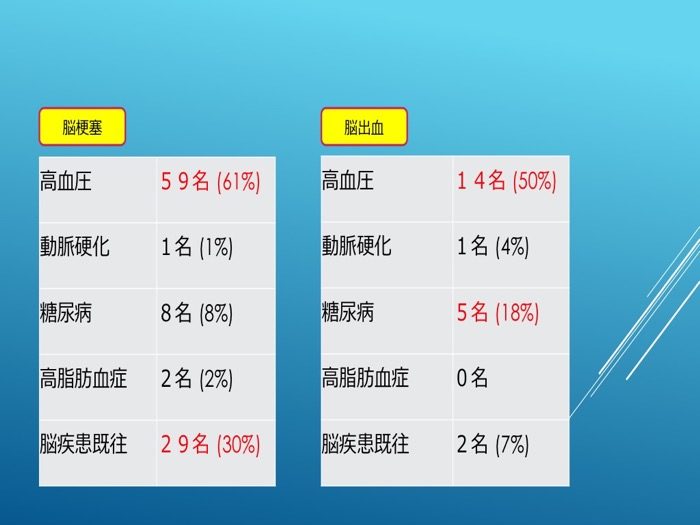
表3
脳卒中搬送者の現病、既往症
(3)実は脳卒中ではなかった傷病者の病名
救急隊が観察の結果から脳卒中を疑って医療機関へ搬送した136名のうち実際は脳卒中でなかった傷病者26名の病名を図1に示す。てんかんや末梢神経障害、電解質異常、いわゆる脱水などが多くなっている(図1)。
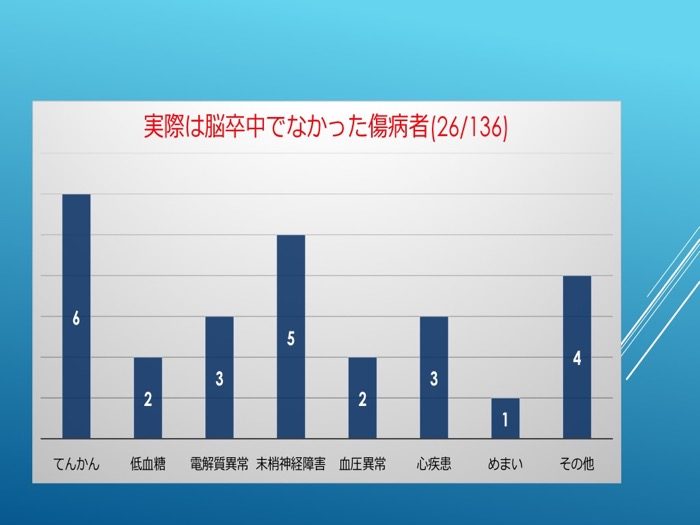
図1
実は脳卒中ではなかった傷病者の病名
(4)実は脳卒中であった傷病者の判断名
(3)とは逆に救急隊が脳卒中を除外して搬送したが実際には脳卒中であった25名の判断名を図2示す。救命士が観察の結果から、低血糖や感覚器、電解質、血圧異常などを疑って搬送していた。これら25名のうち、17名が脳梗塞、8名が脳出血という診断であった。
その25名で得られた観察結果と人数を図3に示す。これらの症状は脳卒中を疑うべき観察項目に該当する。意識障害と血圧異常は約50%を占めており、手先がしびれるなどの感覚障害や脳梗塞既往のある方が3割以上を占めていた。
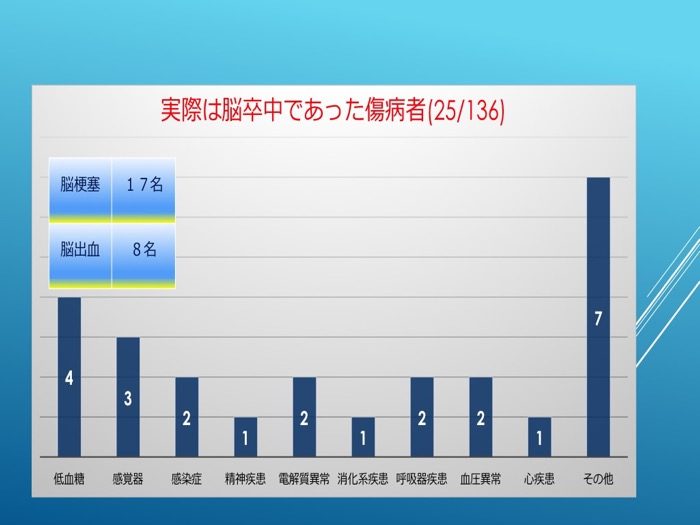
図2
実は脳卒中であった傷病者の判断名
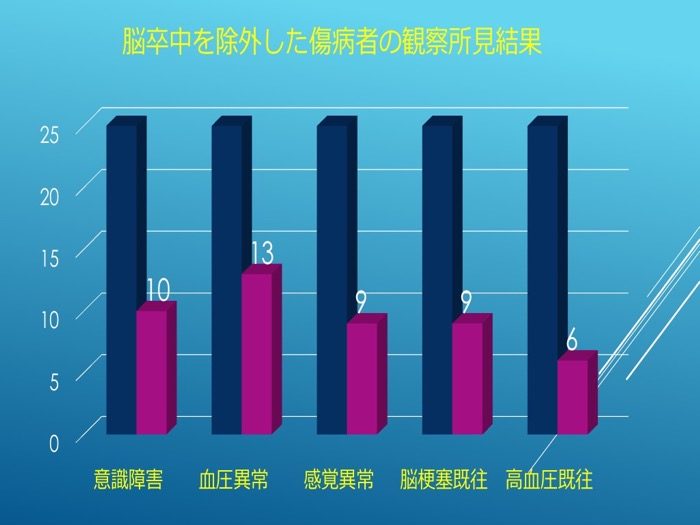
図3
実は脳卒中であった傷病者から得られた観察結果と人数
2.脳卒中についての当消防本部所属救命士へのアンケート
(1)背景
運用救命士の経験年数は5年未満が約3割、5年以上が約7割であった(図4)。PSLS*、いわゆる病院前脳卒中の成人教育コースの受講歴については、約7割が未受講であった。
(2)脳卒中での観察重視ポイント
現場で脳卒中を疑った場合、観察項目で重要視している点は何かという質問に対し、3つまで挙げさせたところ、表4左のような回答結果となった。これを実際の脳卒中症例に当てはめると表4右のようになった。なお、眼所見については、脳出血では瞳孔不同、左右の偏視など、何らかの異常が見られたものが57%であったが、脳梗塞での眼の異常は19%しかなかった。5の血圧異常については、脳梗塞、脳出血ともにかなり高い数字であった。
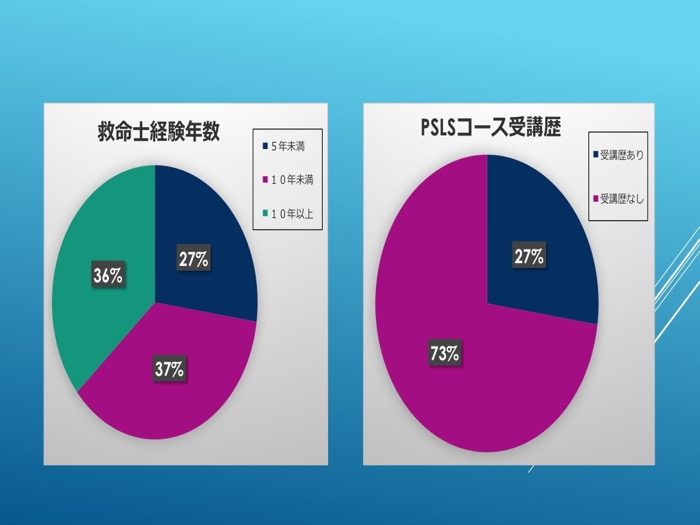
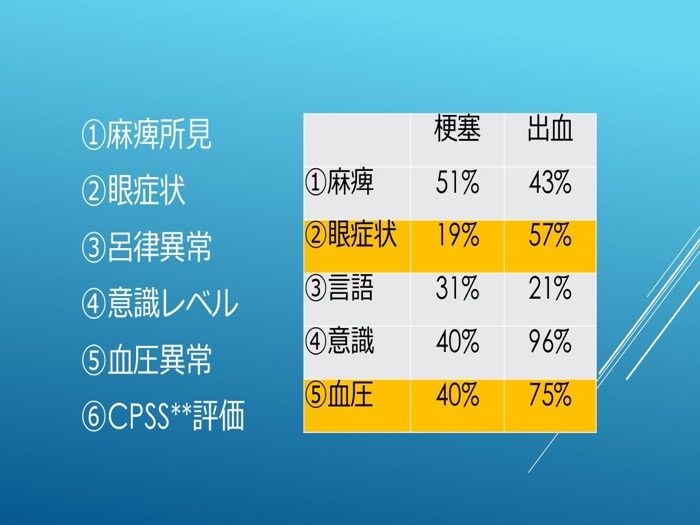
表4
脳卒中での観察重視ポイント(救命士アンケート)
左:アンケートの回答で多かった項目
右:項目が実際に見られた割合
(3)救命士が脳卒中と迷う疾患
低血糖、電解質異常、てんかんと答えた救命士が多かった。実際に図1を当てはめたものが図4である、
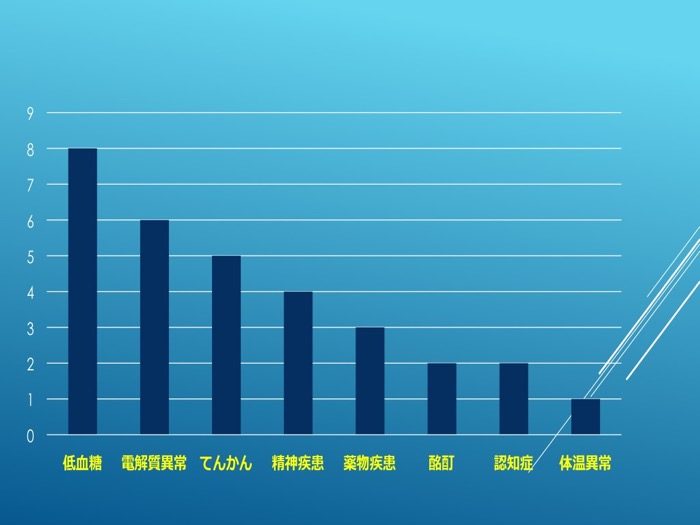
図4
救命士が脳卒中と迷う疾患と実際の例数
(4)苦手意識
現場での脳卒中の観察と判断について、約半数の救命士が現場での判断が苦手である、または難しいと回答した(図5)。
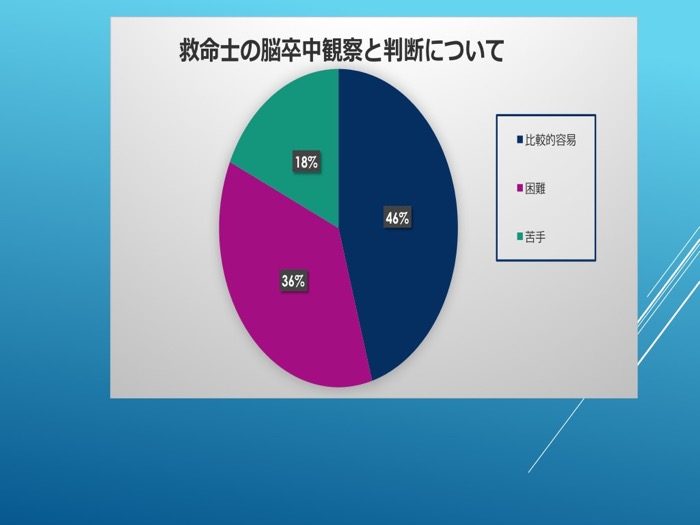
図5
現場での脳卒中の観察と判断について
3.考察
(1)知識の取得

表5は脳卒中治療の7つのDである。上から2、3、4番目は我々救急隊が病院前救護として担うべき活動であり、5番目の情報収集に関しても、搬送中の重要な役割である。_つまり、我々救急隊が担っている脳卒中病院前救護活動は非常に大きなウェートを占めており、傷病者の予後を左右するものである。
さらに、「防ぎえた後遺症回避の3つの柱」とされるものを表6に示す。脳卒中は介護が必要となった原因の第1位であり、介護が必要となった人の約3割を占めている。PSLSは病院前救護体制として、我々救急隊が習得すべきアルゴリズムであり、現場活動に一連の流れと隊員間の意思疎通を生み、同じ視点で救急活動が行えるという利点がある。また脳卒中の搬送や処置などに関して言えば、ISLS***の知識習得も必要不可欠だと考える。

表6
防ぎえた後遺症回避の3つの柱
(2)指導救命士がもたらすべき再教育環境
私は、我々指導救命士の最大の役割は環境整備だと考えている。訓練を行いやすい職場環境作り、限られた予算の中でそれに伴う必要な資器材の整備、医師参画による質の高い検証訓練の提供や、救命士が意欲的に取り組める再教育環境の見直しなどが指導救命士が関与すべき環境整備の例である。その一例として再教育環境について考察する。
指導救命士は救急隊員への教育の責任を負っている。脳卒中に関した領域についても、CPSSなど評価の高い判断基準を訓練に積極的に取り入れる必要がある。
脳卒中アルゴリズムは、今後も進化していくべきである。様々な症例を経験、検証し、地域メディカルコントロール協議会で協議を重ね、更にクオリティーの高いアルゴリズムに変えていく必要がある。そのためにも、今後は脳卒中にかかわる全ての職種が検証、あるいは研修する場が必要であり、我々指導救命士がそういった場を確立していく必要があると考える。
また、病院実習・生涯教育においても、地域の指導救命士がスクラムを組み、実りある病院実習となるよう、改善策について真剣に取り組むべき課題だと考える。例として、脳卒中に関して脳外科専門医が救急隊に求める観察所見を表7に示す。意識レベル、瞳孔、麻痺、呂律異常については、先程の救命士が観察で重要視している点と合致する。しかし現場で脳卒中を疑った場合においても、心電図所見をとらずに搬送している事案が今回の調査で数件見られた。今回の調査では脳梗塞の17%に、心房細動・不整脈などの心電図所見を認めている。「脳卒中では心電図を確認すること」を周知徹底させることも指導救命士の役割である。
指導救命士の役割は地域によって異るが、救急隊の誰もが救急活動に誇りを持って活動し、モチベーションを保ち続けられる環境を整えていくことが私たち指導救命士に求められる責任と感じている。

表7
医師が救急隊に求める観察所見
脳梗塞の17%に心電図異常のあることが知られている
結論
(1)当消防本部での脳卒中の現状を報告した
(2)脳卒中の病院前救護について指導救命士が果たす役割に付いて考察した。
略語
*PSLS
Prehospital Stroke Life Support
**CPSS
Cincinnati Prehospital Stroke Scale
***ISLS
Immediate Stroke Life Support.

コメント