170910気管支喘息発作に対する対応
OPSホーム>症例目次>170910 気管支喘息発作に対する対応
救急事例解説
170910気管支喘息発作に対する対応

氏名 菅原 雄樹(すがわらゆうき)
https://ops.tama.blue/wp-content/uploads/2018/04/sugawara.jpg
所属 釧路北部消防事務組合 鶴居消防署
出身 釧路市
消防士拝命 平成11年4月1日
救命士合格 平成22年
趣味 スノーボード、ランニング
特技 柔道
はじめに
鶴居村は北海道の道東に位置して、釧路湿原国立公園に隣接している村です。全国的にもタンチョウの里として知られており、冬には里に舞い踊るタンチョウの美しい姿(写真1)を見るために全国各地から大勢の観光客やカメラマンが訪れております。

写真1:鶴居村の鶴
また、鶴居村は酪農業が盛んであり、北海道でも有数の酪農郷で良質な牛乳が生産されています。近年では隔年で開催されているALL JAPANナチュラルチーズコンテストでは連続して最優秀賞や金賞などを受賞しており、安定した品質と美味しさで高い評価を受けています(写真2)。

写真2:鶴居村特産のチーズ
今回は、鶴居村で経験した気管支喘息発作事例について紹介します。
喘息とは
気管支喘息(重責発作)とは、広範囲かつ種々の程度の気道閉塞と気道の慢性炎症により特徴づけられる疾患です。炎症は軽度のものから致死的なものまで存在し、自然または治療により軽快します。
気道閉塞の機序として気管支平滑筋攣縮、粘液栓の形成、気管壁の器質的変化があげられています。
喘息発作を誘発する原因として、アレルゲンによる特異的な免疫反応と非アレルギー性因子による刺激ガス、冷気、気道汚染による刺激があります。
喘息の症状は発作性喘鳴、咳、呼吸困難などで、発作は夜間や早朝、季節の変わり目に起こりやすく、重篤な換気不全になると起座呼吸(写真3)、チアノーゼ、意識障害から最後には心停止に至ります。

写真3 起座呼吸
所見として、聴診すると胸部全体に乾性ラ音が聴取され、呼気の延長が認められます。発作が強くなるほど乾性ラ音は著明になりますが、さらに重症化し換気不全になると乾性ラ音は減弱します。
呼吸困難の程度及び動作からの重症度分類を表に示します。(表1) 軽度〜中等度ではあれば、外来処置のみで帰宅でき、中等度〜高度であれば入院の必要があり、高度〜重篤症であればICUに入院する必要があります。
表1 気管支喘息の重症度分類
軽度(小発作)中等度(中発作)高度(大発作)重篤呼吸困難の程度苦しいが横になれる苦しくて横になれない(起座呼吸)苦しくて動けない呼吸減弱、チアノーゼ
呼吸停止
動作やや困難かなり困難
かろうじて歩ける
歩行不能
会話困難
会話不能、体動不能
錯乱、意識障害
失禁
自宅療養可、救急外来、入院・ICU管理自宅療養可能救急外来
1時間で症状改善すれば帰宅
2〜4時間で反応不十分か1〜2時間で反応ない場合は入院治療→高度喘息症状治療へ
救急外来
1時間以内に反応なければ入院治療
悪化すれば重篤症状の治療へ
ただちに入院、ICU管理
それでは、事例を紹介します。
。
※事例1(ドクターカーによる搬送)
覚知時刻 12月 11時02分
「宿泊中の客(48歳 女性)が喘息発作を起こし、呼吸がしにくく苦しがっている。」との通報でした。
傷病者は、2階食堂に座位の状態で呼吸苦を訴えており、意識レベルJCSⅠ‐3、苦悶様顔貌、発汗あり、 脈拍120回/分、 SpO2 53%、呼吸浅く速い状態。両肺音聴診したところ肺尖部・肺底部で喘鳴が聞かれたため、高濃度マスクにて酸素10L/分投与開始。
現病歴に喘息があることとSpO2が53%と低いことから重篤な喘息発作と判断し、ドクターヘリを要請しました(ドクターヘリ要請:覚知から9分)。
救急車内でのバイタルは、意識レベルJCSⅠ‐3、GCS E4V4M6合計14点、脈拍120回/分、血圧192/92㎜Hg、呼吸30/分、SpO2100%(高濃度マスクにて酸素10L投与)、瞳孔左右3㎜(対光反射は傷病者が不穏状態であったため確認できず)。
発症状況として、味噌作りのイベントに参加していたところ喘息発作を発症、所持していたネブライザーを2回使用したが改善しないため救急要請に至ったものでした。
現場から約2km離れたランデブーポイントにてドクターヘリ医師・看護師と接触し診察開始。救急車内にて静脈路確保及びアドレナリン0.3㎎筋注を2回実施、ヘリでの搬送途中に呼吸状態がさらに悪化し気管挿管が必要となる可能性を考慮して、救急車にドクターヘリ医師が同乗しての搬送となりました。
搬送途中では、意識レベルJCSⅠ‐3(R)、脈拍120回/分、 血圧144/114㎜Hg、呼吸30/分、SpO299%(高濃度マスクにて酸素10L/分投与)。病院搬入時、喘鳴音が若干減弱していました。
解説
12月という寒い時期であり冷気を吸い込んで発作が生じたのか、味噌作りの最中に何らかのアレルゲンに接触して発作が生じたのかは不明ですが、喘息重責発作と判断しドクターヘリを要請しました。事例中にも記載してあるとおり、ドクターヘリ医師の判断により救急車での搬送となりました。
道東ドクターヘリが運行開始(基幹病院:市立釧路総合病院)されて5年が経過しており、年間約400件の出動があります。鶴居村から救急救命センターまで救急車による搬送では約60分かかりますが、ドクターヘリであれば要請から約7分で到着し、医師の治療を早期に開始することができます。今回の事例の場合、傷病者自身が2回吸入薬を使用しており、救急隊が行える処置は酸素投与と限られていました。
もし医師の同乗がなかった場合を考えると非常に緊迫した状態での搬送であった思われます。医師が早期に現場へ来て治療が開始されることは、傷病者にとっても非常に有益であると感じられた事例でありました。
反省点として、通報をもう少し(ネブライザーの使用の有無、回数など)詳細に聴取しドクターヘリの要請を考慮しても良かったかと思いました。
※事例2(搬送中に症状が悪化した事例)
覚知時刻 10月 22時20分
「妻(67歳)が喘息症状で呼吸を苦しがっている。」との通報内容でした。
傷病者は、居間で椅子に座っており呼吸苦を訴えていました。
接触時、意識清明、脈拍127回/分、SpO277%であったため中濃度マスクにて4L/分酸素投与開始。
発症状況として、就寝するため横になり咳き込んだところ喘息症状が出現したとのこと。
救急車内収容時、意識清明、呼吸30回/分、脈拍127回/分、血圧215/133㎜Hg。酸素投与後もSpO289%と低値であるため、バックバルブマスクによる補助換気を開始しSpO2が95%まで上昇しましたが、搬送途中から意識レベルの低下(Ⅰ−1)、チアノーゼが出現。SpO2が89%に低下し病院到着となりました。
解説
酸素投与及びバックバルブマスクによる補助換気を実施しSpO2の上昇は見られたが搬送途中からチアノーゼが出現し、症状が悪化した事例でした。
この事例での反省点は、傷病者接触時から高濃度マスクでの酸素投与を実施すべきであったことと、喘息は息を吸うことはできても吐き出すことができない状態であることから、意識状態の良い傷病者ではバックバルブマスクによる補助換気を実施する前にスクイジング法を行っても良かったのではと考えられました。
バックバルブマスクでの換気を行うと肺に送り込むことはできても、吐き出すことができず、結果として酸素化されていないことになりますが、傷病者の状態が悪化し呼吸不全に陥った場合は行わざるを得ない行為ですので、バックバルブマスクとスクイジング法を併用することをお勧めします。
※事例3(気管挿管症例)
覚知時刻 4月 12時04分
「妻(71歳)が倒れており、意識がない」との通報。なお、喘息の現病歴があるとのことでした。
傷病者は、寝室の布団の上に仰臥位の状態。意識レベルJCSⅢ−300、呼吸なし、総頸動脈感ぜず、心肺停止状態。バックバルブマスクにより換気を行うが抵抗あり、再気道確保後も同様に抵抗あり、心肺蘇生開始。口腔内確認するも異物等なし。
発症状況として、夫が9時に出社し、12時頃昼食のため自宅へ戻ったところ、布団に倒れている妻を発見。前日から喘息症状が出現していたことを聴取。
除細動パッド装着、初回心電図波形は心静止、瞳孔左右6㎜ 対光反射なし。特定行為(ラリンゲアルチューブ4号及び静脈路確保)指示要請。
ラリンゲアルチューブ4号挿入するも換気抵抗が強く、気管挿管適応と考え気管挿管指示要請。挿管チューブ7.0mmを使用。コーマックグレード1(BURP有)、深さ22㎝で固定実施し、1次、2次確認実施。気管挿管後も換気抵抗は強く、病院到着まで続いていました。
解説
喘息発作からの心肺停止であったと考えられるものであり、気管挿管を実施した事例でした。
喘息発作を発症した傷病者は、気管の攣縮や粘液栓などにより気道内圧が上昇し、バックバルブマスクでの換気抵抗が強く見られることがあります。また、ラリンゲアルチューブなどの食道閉鎖式エアウェイを使用しても換気困難である場合があり、気管挿管の適応となります。
この事例での反省点は、早期に薬剤投与を行った後に気管挿管を行った方が良かったのでは思います。
挿管後も換気抵抗がある場合は、チューブ位置(食道挿管、片肺挿管)、折れ曲がり、分泌物での閉塞、気胸、機器の不具合がないかを確認しましょう。また、喘息傷病者の場合、EDDの再膨張が4秒以上かかる場合があり、チューブの状態や機器に問題がなければオンラインでの指示医師の指示・助言等を仰ぐのが良いと思います。
・救急隊が行える処置
救急救命士による重症喘息傷病者に対する吸入β刺激薬の処置拡大について議論がなされているところですが、現状では救急隊が行える処置については次のとおりです。
・体位管理・酸素投与・バックバルブマスクによる補助換気(写真4)・胸郭外胸部圧迫(スクイジング法)による呼吸介助があり、その他に心肺停止であれば特定行為があります。

写真4
バックバルブマスクによる補助換気
体位管理ですが、喘息発作を起こした傷病者は楽な体勢(通常であれば座位)になっていることが多く、ストレッチャーへ載せるときや搬送中も、そのままの体位を取ることが傷病者にとって負担が少なくて済みます。
酸素投与については、慢性呼吸不全の傷病者とは違い高濃度酸素で呼吸が停止することは少ないためSpO2が低ければ高流量で酸素投与を開始します。
また、呼吸不全や呼吸停止してしまった場合はバックバルブマスクによる換気を行います。
事例2で実施した胸郭外胸部圧迫法(スクイジング法)は喘息だけではなく急性・慢性閉塞性肺疾患にも効果が期待できる手技です。
・胸郭外胸部圧迫法(スクイジング法)とは
傷病者の呼気時に胸郭を用手的に圧迫する方法(画像5)で、呼気を促進して呼出ガス量を増大させることにより、相対的に増加した胸郭の弾性復元力により吸気量の増加が促されるものであり、換気量の増加、呼気流速の増加、発作時ではSpO2の上昇が期待できます。
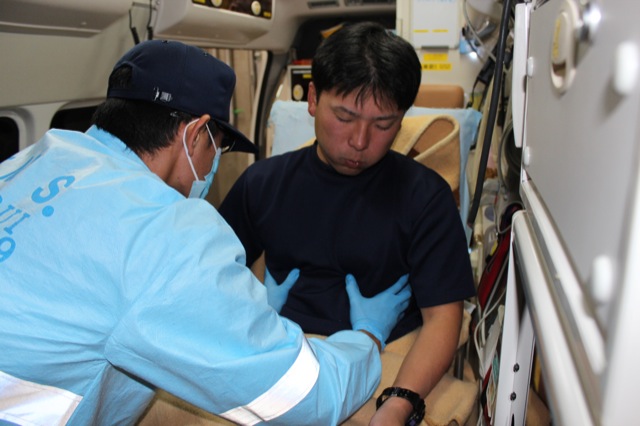
写真5
胸郭外胸部圧迫法(スクイジング法)
傷病者の協力(胸部を触る手技ですので説明と同意が必要)が得られれば、術者がリードし、リズムを整えるように「ふー、ふー」と声かけをして口すぼめ呼吸(画像6)を促し、呼気を意識してもらうようにします。

写真6
口すぼめ呼吸
意識障害を伴う重篤な場合は、仰臥位にして胸郭外胸部圧迫法を実施します。(画像7)
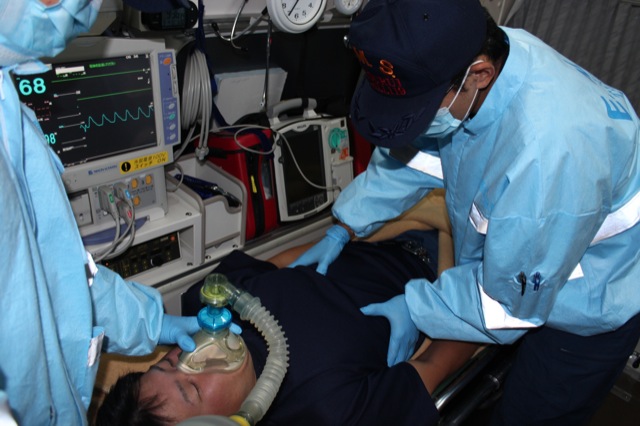
写真7
仰臥位での胸郭外胸部圧迫法
合併症として、圧迫しすぎることによる肋骨骨折や肺の圧挫傷による気胸などがあります。
スクイジング法は一朝一夕では身につくものではなく、繰り返し訓練を行い習熟に勤めていかなければなりません。
終わりに
喘息発作は前述したとおり、夜間早朝に多く発症しますが、様々な要因により発作が引き起こされます。
ドクターヘリ運行可能時間であれば、ドクターヘリと連携協力し、早期に医師による治療を開始すること、ドクターヘリの運行時間外であれば、更なる現場滞在時間の短縮、直近医療機関の選定など、早期に治療を開始できるよう努めることが重要であると考えます。
また、搬送途中の傷病者の苦痛軽減、症状を悪化させないためには、搬送体位や高濃度マスクによる酸素投与、スクイジング法等を考慮した活動の必要性があると考えます。
スクイジング法などの呼吸介助法については、講習会等が開催されているかと思いますので、積極的に講習に参加し、繰り返し訓練を行い手技の習熟に努めていきたいと思います。
救急隊の活動が傷病者にとって最善となるよう今後も知識の向上、技術の研鑽を行い活動していきたいと思います。
OPSホーム>症例目次>170910 気管支喘息発作に対する対応
17.9.10/11:34 AM]]>




コメント